Publié le 25 nov 2018Lecture 10 min
Urticaires chroniques inductibles
Aurélie DU-THANH, CHU Saint-Éloi, Montpellier
Les recommandations internationales sur l’urticaire chronique de 2013(1) distinguent dorénavant l’urticaire chronique spontanée (UCS) de l’urticaire chronique inductible (UCInd). Ces termes remplacent ceux d’urticaire chronique « idiopathique » et d’urticaire « physique » respectivement.
Pouvez-vous déclencher votre urticaire ?
Cette simple question permet au médecin de distinguer facilement les UCS des UCInd. Les patients UCS rapportent la survenue de leurs plaques d’urticaire ou d’angio-œdèmes sans facteur déclenchant, le plus souvent la nuit ou le matin au réveil. Les patients avec une UCInd ont en général observé un déclenchement de leur urticaire lors de certains stimuli physiques : l’exposition au froid, l’effort physique, le port de vêtements serrés, etc. Cependant, les deux formes d’urticaire chronique, spontanée et inductible, peuvent coexister et dans ce cas, la présence de la composante inductible est un facteur d’allongement de la durée moyenne de l’UCS pour un individu donné. Dans une étude récente chez 245 patients avec une UCS, les trois-quarts rapportaient un stimulus physique déclencheur associé et plus d’un tiers avaient effectivement au moins un test de provocation standardisé positif : dermographisme 25 % versus 3,9 % des sujets-contrôles, test au glaçon positif 13,4 %(2).
Au moins 40 % des patients avec une UCS seraient atopiques, mais les patients associant UCS et UCInd sont plus souvent des atopiques. Par ailleurs, plusieurs stimuli physiques différents peuvent déclencher une urticaire chez un même individu.
Les urticaires de contact, spécifiques ou non d’un allergène, ne sont pas chroniques et ne seront pas abordées ici.
Classification des urticaires chroniques inductibles (encadré)
Les UCInd ont une prévalence mal connue et variable selon le stimulus déclenchant de presque 5 % de la population générale pour le dermographisme à seulement quelques dizaines de cas rapportés pour l’urticaire à la chaleur. Elles représentent 20 à 25 % des urticaires chroniques. Elles sont définies en fonction du stimulus qui les déclenche : dermographisme urticarien, urticaire de contact au froid, urticaire cholinergique, urticaire retardée à le pression, urticaire solaire, urticaire aquagénique, urticaire de contact au chaud, angio-œdème/urticaire vibratoire.
Le diagnostic d'urticaire chronique inductible se fait par l'interrogatoire...
La majorité des patients avec UCInd se présentent en consultation sans lésion visible au moment de l’examen clinique. Le diagnostic repose donc sur un interrogatoire détaillé (et parfois à l’aide des clichés pris sur leur smartphones). Les différentes UCInd sont précisées ci-dessous par ordre de fréquence.
Les urticaires chroniques inductibles que vous verrez sûrement en consultation
• Friction lors du port de vêtements serrés, de sacs à mains ou de courses, lors du séchage à la serviette après la douche, lors de traumatismes minimes ou de microtraumatismes répétés, etc. : le dermographisme urticarien.
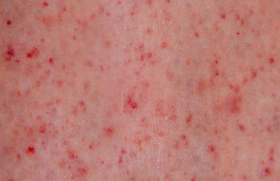
C’est la plus fréquente des UCInd, atteignant jusqu’à 5 % de la population générale(3). Quelques minutes après la friction cutanée se produit une réaction érythémateuse papulo-œdémateuse prurigineuse strictement localisée à la zone de friction, entourée d’un halo érythémateux.
Elle régresse rapidement, toujours en moins de 30 minutes. Le dermographisme urticarien ne s’accompagne jamais d’atteinte menaçante, d’angio-œdème ou de symptômes systémiques, mais il peut profondément impacter la qualité de vie des patients. Il peut être isolé, associé à une UCS ou à d’autres UCInd, primitif ou secondaire à une prise médicamenteuse (pénicilline, aspirine), une scabiose, une parasitose, ou une mastocytose systémique dont il peut être le symptôme inaugural.
Figure 1. Dermographisme quelques minutes après l’utilisation d’un FricTest® (dermographomètre à 4 pointes mousse).
• Exposition à des températures extérieures ou intérieures froides, à de l’eau ou des objets froids, à des variations brutales de température, ingestions d’aliments froids, perfusion de solutés froids : l’urticaire de contact au froid.
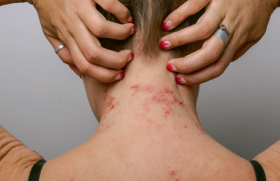
L’urticaire de contact au froid (UF) se manifeste par des plaques d’urticaire superficielle et/ou des angio-œdèmes après exposition au froid. L’UF a une réputation d’urticaire dangereuse du fait de la survenue possi ble d’angio-œdème des voies aérodigestives supérieures lors des ingestats ou encore de chocs anaphylactoïdes parfois mortels lors de baignades en eau froide(4). La très grande majorité des UF est acquise et primitive, touchant des individus jeunes ou des enfants, avec un sex ratio de 1. Plus rarement, elle peut être secondaire à une « maladie du froid ». En pratique, un test au glaçon positif et cohérent avec la présentation clinique doit faire rechercher certains facteurs déclenchants possibles (piqûres d’hyménoptères, de méduses, de vives, prise médicamenteuse, vaccination récente), des arguments pour une maladie du froid (phénomène de Raynaud, livédo), et proposer en l’absence d’orientation de réaliser NFS, CRP, électrophorèse des protéines sériques, sérologies EBV ± VHC, recherche de cryoglobulinémie, d’agglutinines froides, de cryofibrinogénémie.
Figure 2. Urticaire au froid. a : papules urticariennes diffuses quelques minutes après la fin de la baignade. b : test au glaçon 5 minutes positif 10 minutes après la fin du test.
• Survenue lors d’efforts physiques, lors d’émotions intenses (prise de parole en public), lors d’une augmentation rapide de la chaleur corporelle, lors d’ingestats épicés et/ou très chauds : urticaire cholinergique.
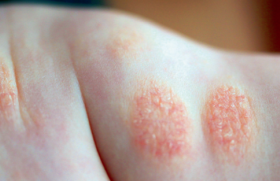
L’urticaire cholinergique peut représenter jusqu’à 20 % des UCInd ; elle a une prévalence « vie-entière » probablement sous-estimée de 4 à 11 % de la population générale. La moitié des patients concernés sont atopiques. Les lésions cutanées sont caractéristiques sous forme de micropapules électivement localisées au tronc avec un éventuel halo érythémateux. Elles apparaissent en quelques minutes après le début du stimulus et disparaissent en moins de 30 minutes habituellement. La survenue d’angio-œdème ou de manifestations systémiques est exceptionnelle et doit faire rechercher en priorité une anaphylaxie à l’effort.
Figure 3. Aspect micropapuleux avec halo érythémateux sur le tronc chez un jeune homme atteint d’une urticaire cholinergique, quelques minutes après le début d’un effort physique.
Les urticaires chroniques inductibles que vous verrez peut-être en consultation
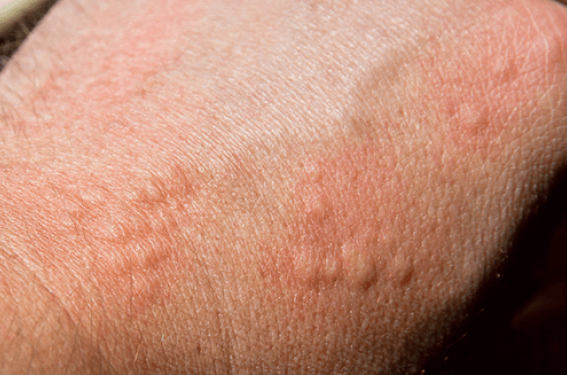
• Survenue plusieurs heures après une pression importante (port de charges lourdes, de chaussures trop étroites, compression localisée, station assise prolongée) : urticaire retardée à la pression.
L’urticaire retardée à la pression (URP) représente moins de 1 % des urticaires chroniques. Elle atteint plus souvent des hommes jeunes, au niveau palmoplantaire, du siège ou du dos. Sa présentation clinique est atypique par des lésions volontiers œdémateuses et douloureuses plus que prurigineuses, de survenue retardée de plusieurs heures (3 à 12 heures) après l’arrêt de la pression et de durée prolongée à 24, voire 48 heures. S’y associent également volontiers des signes systémiques à type de d’arthromyalgies. Elle accompagne une UCS dans 40 % des cas.
Figure 4. Urticaire retardée à la pression avec atteinte d’une paume après port d’une charge lourde (a) et résultat du test à la pression 6 heures après la fin du test (b).
• Survenue dès les premières minutes d’exposition au soleil ou à certaines lumières artificielles : urticaire solaire.
L’urticaire solaire (US) représenterait moins de 1 % des urticaires chroniques et 10 à 18 % des photodermatoses. Elle prédominerait chez la femme entre 20 et 40 ans(5), de tout phototype, atopique dans la moitié des cas. L’US peut s’associer dans 28 % des cas à d’autres photodermatoses et est alors de plus mauvais pronostic. Les lésions urticariennes sont typiques mais la sensation de brûlure plus marquée. Des angio-œdèmes et des douleurs abdominales sont possibles. La topographie des ésions est évocatrice sur le haut du tronc et les membres, de même que les zones légèrement couvertes par des tissus fins, mais le visage et le dos des mains (régulièrement photoexposés ?) sont classiquement épargnés. L’éruption survient quelques minutes après le début de l’exposition solaire et disparaît en 30 minutes minimum après la fin de l’exposition.
Figure 5. Urticaire solaire apparaissant sur le décolleté et le haut du dos, zones habituellement couvertes, dès les premières minutes d’exposition solaire en mai, sans atteinte du visage ni du dos des mains.
• Survenue rapide après une exposition à l’eau quelle que soit sa température ou sa salinité : urticaire aquagénique.
L’urticaire aquagénique est rare, le plus souvent sporadique avec vaccination récente), des arguments pour une maladie du froid (phénomène de Raynaud, livédo), et proposer en l’absence d’orientation de réaliser NFS, CRP, électrophorèse des protéines sériques, sérologies EBV ± VHC, recherche de cryoglobulinémie, d’agglutinines froides, de cryofibrinogénémie.
• Survenue lors de l’exposition à des températures extérieures ou intérieures chaudes, lors du contact avec de l’eau ou des objets chauds ou source de chaleur (sèche-cheveux), lors des ingestats très chauds : urticaire à la chaleur.
L’urticaire à la chaleur est rare, elle prédominerait chez la femme jeune et n’a jamais été décrite en association à une UCS. Elle se manifeste par des lésions urticariennes typiques et parfois des angio-œdèmes du visage survenant quelques minutes après le contact responsable, et pouvant se généraliser secondairement, mais régressant en quelques heures. Il existerait des formes retardées de 30 minutes à 2 heures après le contact, régressant en une dizaine d’heures. Des signes systémiques sont possibles dans la moitié des cas : douleurs abdominales, dyspnée.
• Survenue lors de l’exposition à des vibrations : pratique sportive avec impacts répétés (step, VTT, jogging), maniement d’instruments de musique (trompette, saxophone) ou de marteaux piqueurs, mais aussi les applaudissements et les ronflements : angio-œdème/urticaire vibratoire.
L’urticaire vibratoire est exceptionnelle. Il en existe des formes autosomiques dominantes, pour lesquelles une mutation d’un gène codant pour une sous-protéine de la famille des EGFR a été récemment individualisée, et des formes sporadiques. Les lésions urticariennes apparaissent en général en quelques minutes sur le site cutané soumis aux vibrations, parfois de façon retardée.
... et est confirmé par les tests de provocation (encadré)
Les tests de provocation doivent être réalisés sous les conditions suivantes : interruption des éventuels antihistaminiques depuis au moins 3 jours, des corticoïdes oraux depuis au moins 7 jours, et respect de la période réfractaire après une crise, qui est en général de 24 heures. Leur réalisation est codifiée par des recommandations récemment mises à jour(6).
Évolution et prise en charge des urticaires chroniques inductibles
Le dermographisme urticarien dure en moyenne 6,5 ans. Sa prise en charge repose sur les antihistaminiques de 2e génération, généralement efficaces à posologie usuelle, et des mesures simples d’éviction des microtraumatismes.
L’urticaire au froid peut durer en moyenne entre 4 et 10 ans avec des extrêmes de quelques mois à plus de 20 ans. Sa prise en charge repose le plus souvent sur des posologies augmentées d’antihistaminiques de 2e génération ; l’omalizumab a été utilisé avec succès dans quelques études ouvertes. Une induction de tolérance, rarement proposée en France, est possible mais très fastidieuse (douche « fraîche » quotidienne).
L’éviction est capitale, notamment en cas de baignade qui est déconseillée en solitaire et/ou en eau profonde, de même que les ingestats froids. L’urticaire cholinergique dure en moyenne 4 à 7,5 ans. Sa prise en charge repose sur les antihistaminiques de 2e génération souvent à posologie augmentée.
L’omalizumab (150 à 300 mg/2 à 4 semaines) a été utilisé avec succès dans 2 études ouvertes rassemblant une dizaine de patients avec environ 60 % de réponse complète mais 25 % de non répondeurs(7). L’urticaire retardée à la pression dure en moyenne entre 6 et 9 ans. Sa prise en charge est difficile, les antihistaminiques sont souvent prescrits à posologie augmentée, en association à l’acide tranexamique (Exacyl®) à 1,5-3 g/j. L’omalizumab a été rapporté efficace à 300 mg/4 semaines dans des case reports, de même que le montelukast (Singulair®), la dapsone et la sulfasalazine.
L’urticaire solaire dure en moyenne entre 3 et 10 ans. Il y a une tendance à l’amélioration partielle au cours de l’évolution au niveau des zones régulièrement photoexposées. Sa prise en charge repose sur l’éviction solaire et l’utilisation d’une photoprotection externe, ainsi que sur les antihistaminiques de 2e génération, mais dans les cas graves fait appel aux Ig IV, à la ciclosporine, aux plasmaphérèses ou à la photochimiothérapie extracorporelle, ou à l’omalizumab, tandis que l’induction de tolérance reste décevante.
L’évolution de l’urticaire aquagénique est mal connue (moins de 50 cas publiés), sa prise en charge repose sur une éviction partielle avec des douches rapides en utilisant des crèmesbarrière, les antihistaminiques de 2e génération à posologie augmentée et des inhibiteurs de la recapture de la sérotonine. L’évolution de l’urticaire à la chaleur est mal connue (moins de 100 cas publiés), sa prise en charge repose sur les antihistaminiques anti-H1 de 2e génération, mais aussi les anti-H2, voire l’omalizumab. L’évolution de l’urticaire/angio-œdème vibratoire est mal connue, sa prise en charge repose sur l’éviction et les antihistaminiques de 2e génération, l’omalizumab semble peu efficace.
Conclusion
Tout dermatologue est confronté à des UCInd isolées ou associées entre elles ou à une forme spontanée. Le plus souvent, en l’absence de lésions visibles le jour de la consultation, le diagnostic repose sur un interrogatoire détaillé qui permettra d’orienter les tests de provocation, souvent multiples car un même stimulus peut théoriquement provoquer plusieurs types d’UCInd (la pratique du jogging peut provoquer une urticaire cholinergique, une urticaire vibratoire, une urticaire solaire en été ou au froid en hiver, etc.), de même qu’un individu donné peut développer plusieurs UCInd de façon concomitante (dermographisme associé à une urticaire cholinergique). Le pronostic des UCInd est globalement bon en dehors des urticaires au froid potentiellement dangereuses lors des baignades, mais leur durée est prolongée, le plus souvent sur plusieurs années et leur réponse aux antihistaminiques est plus aléatoire que dans les UCS, avec une éviction du facteur déclenchant pas toujours possible.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :