Publié le 19 nov 2024Lecture 3 min
Les manifestations cutanées associées aux MICI pédiatriques
Catherine FABER, d’après la communication « Tube digestif et peau »
Les manifestations cutanées peuvent être le signe révélateur d’une maladie digestive ou survenir au cours de celle-ci. Elles constituent la plus fréquente des atteintes extradigestives des maladies intestinales chroniques inflammatoires (MICI).
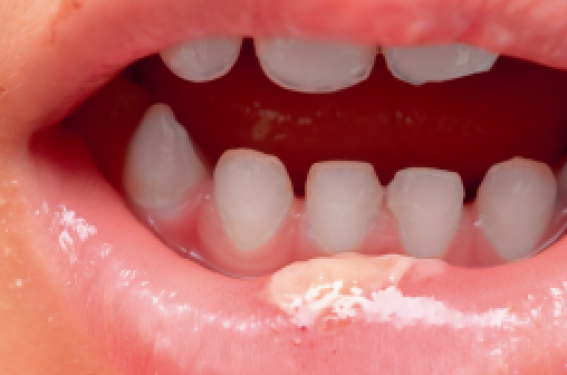
Les MICI débutent dans l’enfance dans 15 à 20 % des cas. Une augmentation des MICI à début pédiatrique est constatée partout dans le monde(1). Les lésions cutanées peuvent précéder de plusieurs années le diagnostic et la symptomatologie digestive(2). Le dermatologue est alors en première ligne. Les dermatoses associées aux MICI peuvent être spécifiques, réactionnelles, carentielles, secondaires au traitement ou associées à une autre maladie. L’atteinte ano-périnéale, dermatose spécifique présente dans 30 % des cas, est un facteur de mauvais pronostic(3). Les lésions ano-périnéales (LAP) peuvent évoluer au rythme de l’atteinte luminale (LAP de type 1), apparaître lors des poussées et persister entre ces dernières (type 2) ou survenir en dehors des poussées inflammatoires et évoluer pour leur propre compte (type 3). Elles précèdent la maladie de Crohn (MC) dans un tiers des cas et peuvent en être le premier signe(4,5). La granulomatose orofaciale est plus fréquente chez les garçons (sexratio 2/1)(6). Elle survient avant l’atteinte digestive ou est présente au diagnostic dans respectivement 50 % et 40 % des cas. Son évolution, indépendante de la maladie intestinale, se caractérise par une succession de poussées et de rémissions. Dans la MC métastatique pédiatrique, les lésions concernent essentiellement les organes génitaux(7).
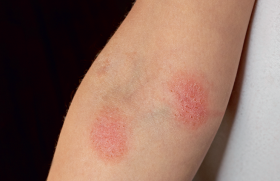
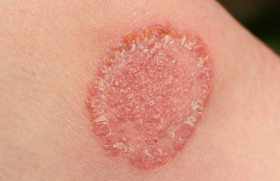
Les dermatoses réactionnelles n’évoluent pas parallèlement à la maladie digestive et ne sont pas toujours sensibles au traitement de la MICI. Il s’agit le plus souvent d’un érythème noueux (20 %) et d’une aphtose buccale (15 %)(8). Des signes de MICI doivent être recherchés devant toute aphtose chronique récidivante. Il faut aussi savoir évoquer une MICI en cas d’érythème noueux dont les autres causes devront toujours être éliminées. Le pyoderma gangrenosum est la dermatose neutrophilique la plus fréquente(9). Il faut aussi penser à rechercher la MICI chez un enfant atteint d’hidradénite suppurée, de psoriasis ou d’épidermolyse bulleuse acquise.
SOUS TRAITEMENT(10-12)
Lors du traitement par biothérapie, une réaction cutanée au point d’injection est observée dans 5 à 33,7 % des cas.
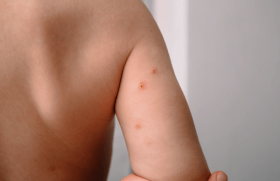
Des dermatoses infectieuses (20 %), dominées par l’impétigo, sont rapportées chez 20 % des enfants. Elles peuvent nécessiter une antibiothérapie per os de préférence par pyostacine (> 6 ans) ou triméthoprime-sulfaméthoxazole en deuxième intention. En plus des mesures d’hygiène, une décontamination locale doit être mise en place (8 jours par mois pendant 3 mois). Il faut toujours vérifier le statut du patient vis-à-vis de la varicelle avant de commencer une biothérapie.
Le psoriasis représente la plus courante des dermatoses inflammatoires associées aux biothérapies. En pratique, la prise en charge du psoriasis paradoxal repose sur un traitement local d’attaque puis d’entretien comportant des émollients. En cas d’efficacité, le traitement d’entretien sera poursuivi avec un suivi dermatologique à 3 et 6 mois. En cas d’échec à 6 mois malgré une bonne observance et de psoriasis sévère, si la MC est contrôlée, il faut poursuivre les anti-TNF alpha ou essayer d’ajouter un traitement systémique du psoriasis (méthotrexate ou acitrétine). Dans le cas contraire, un changement de traitement de fond est à discuter en sachant qu’un effet de classe est rapporté avec tous les anti-TNF alpha. Les autres dermatoses inflammatoires sont plus rares. Le risque de lupus impose de rechercher les facteurs antinucléaires (FAN) avant l’instauration du traitement. En présence de FAN isolés, la surveillance clinique est suffisante. L’arrêt du traitement est discuté quand il existe des manifestations lupiques. Chez les patients présentant une vascularite, après avoir éliminé une cause infectieuse, le traitement par anti-TNF doit être arrêté jusqu’à sa guérison. Enfin, l’augmentation du risque de cancers cutanés chez l’enfant est beaucoup plus faible que chez l’adulte : seulement deux cas ont été publiés sous étanercept chez des adolescents de 18 et 19 ans, et un cas sous infliximab chez un enfant de 14 ans qui était également traité avec d’autres immunosuppresseurs.
On peut donc rassurer les parents et leur rappeler l’importance de la photoprotection dans la prévention générale des cancers cutanés.
D’après la communication « Tube digestif et peau » d’A. Welfringer (hôpital Necker-Enfants malades, Paris). Séminaire de dermatologie pédiatrique de l’hôpital Necker, 28 juin 2024.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :