Publié le 19 mar 2008Lecture 9 min
Inflammation et dermatite atopique
F. MASSON Laboratoire d’Allergologie, Service Immunologie et Allergologie, CHU de Genève
La dermatite atopique est une affection inflammatoire cutanée prurigineuse chronique affectant 10 à 20 % des enfants dans le monde. Dermatite atopique, rhinite allergique et asthme témoignent du phénomène d’atopie, prédisposition héréditaire du système immunitaire à favoriser des réactions d’hypersensibilité médiées par les IgE en réponse à des antigènes environnementaux communs.
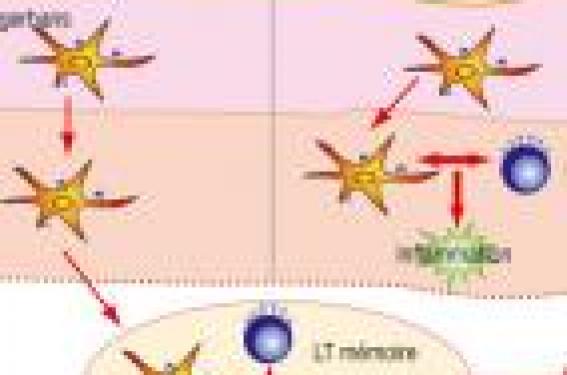
Histologie : mise en évidence d’une réaction inflammatoire L’eczéma est caractérisé cliniquement par une phase érythémateuse initiale, plus ou moins rouge et congestive, avec apparition de vésicules à sérosité claire souvent excoriées ; la phase chronique est caractérisée par une lichénification. Les deux phases sont très prurigineuses. Les caractéristiques histologiques à la phase aiguë comportent une atteinte épidermique prédominante avec afflux de lymphocytes T (exocytose) et un œdème intercellulaire (spongiose) réalisant des vésicules microscopiques. Le derme superficiel est le siège d’un infiltrat mononucléé périvasculaire. La dilatation des capillaires superficiels est responsable de l’érythème et l’extravasation de protéines plasmatiques de papules œdémateuses. La rupture à la peau des vésicules est à l’origine du caractère suintant et croûteux des lésions. L’épiderme s’épaissit (lichénification) du fait du grattage important. Mécanismes à l’origine de la réaction inflammatoire Les acteurs Afin d’obtenir la réaction inflammatoire observée dans les lésions de dermatite atopique (DA) à la phase aiguë, plusieurs acteurs sont mis en jeu : – l’antigène (allergène de l’environnement) ; – les cellules présentatrices d’antigène (cellules de Langerhans de l’épiderme et cellules dendritiques du derme). Seul le rôle des cellules de Langerhans sera évoqué ; – les lymphocytes T spécifiques. Les antigènes (allergènes = acariens, phanères, pollens, etc.) sont de grosses molécules pénétrant l’épiderme et pris en charge par les cellules de Langerhans. Cette pénétration est facilitée par l’activité protéasique de ces antigènes et le rôle de facteurs irritants sur une peau généralement sèche. Les cellules de Langerhans de la peau sont des cellules dendritiques immatures possédant une forte activité phagocytaire et contenant des granules particuliers appelés granules de Birbeck, au rôle de phagosomes. Lors d’une infection ou d’une inflammation, les cellules de Langerhans capturent l’antigène et migrent dans les ganglions lymphatiques de drainage de la zone atteinte où elles vont présenter l’antigène rencontré, sous forme de peptide, à des lymphocytes T naïfs – c’est-à-dire des lymphocytes T n’ayant jamais rencontré leur antigène spécifique avant ce contact – et ainsi permettre leur activation. Les lymphocytes T activés expriment des molécules de domiciliation qui leur permettront de migrer vers la peau. Schématiquement, la réaction immunitaire occasionnant les lésions de dermatite atopique est une réaction d’hypersensibilité retardée aux allergènes environnementaux, induite par des cellules T effectrices spécifiques de l’antigène rencontré. Une réaction d’hypersensibilité retardée aux allergènesde l’environnement (figure 1) Phase de sensibilisation La première phase est une phase dite de sensibilisation puisqu’après pénétration des allergènes au travers de la barrière cutanée, les cellules de Langerhans captent et apprêtent l’antigène puis migrent vers les ganglions lymphatiques locaux, où elles activent les cellules T CD4+ et CD8+ naïves et induisent ainsi la production de cellules T mémoires ; ces dernières gagnent alors le point d’entrée de l’allergène dans le derme ou passent dans la circulation générale. Les lymphocytes B sont également activés et se différencient en plasmocytes qui assureront la synthèse d’IgE. Ces IgE spécifiques des allergènes rencontrés dans l’épiderme se fixent à la surface des cellules de Langerhans de la peau lésée, sur des récepteurs de forte affinité de type FceR1, capables de lier le fragment Fc des IgE. Figure 1. Réaction d’hypersensibilité retardée. Phase de déclenchement La phase de déclenchement survient à la suite de contacts ultérieurs avec le même allergène. Les allergènes se fixent sur les cellules de Langerhans possédant des IgE sur leurs récepteurs de forte affinité FceR1. Cette fixation provoque le pontage des molécules d’IgE, lequel permet l’internalisation des allergènes et l’activation des cellules de Langerhans qui migrent dans le derme. À cette étape, les cellules de Langerhans présentent les allergènes (sous forme de peptides) aux lymphocytes T activés lors de la première rencontre avec l’allergène dans le derme. Ces lymphocytes T spécifiques, majoritairement des lymphocytes T CD4+ de type Th2 (T helper 2), produisent des cytokines (IL-4,IL-5 et IL-13) permettant l’établissement des lésions inflammatoires de dermatite atopique. L’IL-4 et l’IL-13 sont impliquées à la phase initiale de l’inflammation tissulaire en favorisant la commutation isotypique vers la synthèse d’IgE et en augmentant l’expression de molécules d’adhésion sur les cellules endothéliales. L’IL-5, en revanche, permet le développement, la survie et, par suite, l’infiltration des lésions par les éosinophiles. Ces mécanismes permettent d’expliquer l’hyperéosinophilie sanguine et l’élévation des IgE sériques observées chez les patients atopiques. Figure 2. Phase aiguë de l’inflammation au cours de la dermatite atopique. L’infiltration T est biphasique au sein des lésions de dermatite atopique (figure 3) Ainsi, si au cours de la DA, une déviation de réponse immune des lymphocytes T CD4+ avec augmentation des réponses Th2 à l’antigène et diminution des réponses Th1 est observée, en particulier lors des poussées de la maladie, il est maintenant admis que les réponses Th1 tout comme les Th2 participent à la constitution des lésions. En effet, si les cellules Th2+ prédominent dans les lésions cutanées aiguës, les cellules Th1 colonisent les lésions d’eczéma dès la 48e heure et prédominent dans les lésions chroniques. L’origine de ce switch est loin d’être élucidée, mais il trouverait peut-être son origine dans la production locale d’IL-12, synthétisée par les éosinophiles infiltrant précocement la peau, les cellules dendritiques du derme ou les deux types cellulaires. Il est maintenant admis que les réponses Th1 tout comme les Th2 participent à la constitution des lésions. Figure 3. Balance Th1/Th2. Les cellules T helper CD4+ peuvent être influencées par l’environnement dans lequel elles sont restimulées pour sécréter différentes cytokines. Les profils cytokiniques peuvent être polarisés vers la production de cytokines de type Th1 ou Th2. La réponse T est biphasique dans les lésions de dermatite atopique. L’épithélium cutané : un rôle central dans la dermatite atopique L’activation des lymphocytes T est suivie de l’activation des kératinocytes et des cellules endothéliales. Initialement considéré comme une simple barrière, l’épithélium est maintenant perçu comme un élément-clé dans l’orchestration de la réaction inflammatoire au cours de la DA. En sécrétant des cytokines, des chémokines et des facteurs de croissance, sous l’action d’un stimulus mécanique tel que le grattage, l’épithélium cutané permettrait l’entretien de la réponse inflammatoire chronique et le remodelage de l’épiderme. Les kératinocytes sont ainsi une source importante de TSLP (thymic stromal lymphopoietin), cytokine qui induirait une polarisation des cellules T CD4+ de type Th2, via les cellules dendritiques. L’amplification du cycle inflammatoire dans la peau de l’atopique : le prurit La DA est une maladie évoluant par poussées entrecoupées de rémissions. Avant d’aboutir au « phénotype de dermatite atopique », la réaction inflammatoire doit être prolongée au sein de la peau. L’élément-clé de ce cycle d’entretien et d’amplification de la réaction inflammatoire est le prurit. En se grattant, le patient provoque un traumatisme d’origine mécanique à l’origine de la production de nombreuses cytokines et chémokines. Ces chémokines, de concert avec de nombreuses molécules d’adhésion, assurent le recrutement de leucocytes qui s’activent dans la peau et relarguent de nombreux médiateurs de l’inflammation, dont l’IL-31 et des protéases (tryptase). Ces médiateurs de l’inflammation et les neuropeptides induits par le stress perpétuent ainsi les signaux de prurit, autorisant la poursuite et l’entretien du cycle. L’élément-clé de ce cycle d’entretien et d’amplification de la réaction inflammatoire est le prurit. Rôle des nouveaux agents anti-inflammatoires topiques : contrôler la réaction d’hypersensibilité retardée Dans la prise en charge de la DA, un des objectifs majeurs consiste à tenter de contrôler les mécanismes de l’inflammation. Depuis quelques années, le FK-506 topique (tacrolimus) et le pimecrolimus, tous deux inhibiteurs de la calcineurine, qui agissent en se fixant avec la macrophilline, sont proposés dans la DA mal contrôlée par les dermocorticoïdes. C’est en inhibant l’activation des cellules T, cellules dendritiques, mastocytes et kératinocytes, cellules-clés dans les mécanismes de l’inflammation et la production de cytokines Th2, que ces molécules permettent le contrôle des lésions de dermatite atopique. Conclusion La dermatite atopique est souvent la première manifestation clinique de la « marche atopique », avant l’apparition de rhinite allergique et d’asthme. Le concept immunologique permettant d’expliquer la dermatite atopique est une dysrégulation immune au cours de laquelle les cellules T helper (ou auxiliaires) CD4+ sont fortement polarisées vers un profil cytokinique de type Th2, résultant en la production d’anticorps IgE spécifiques d’allergène. Cependant, la dermatite atopique est aussi le fruit d’interactions complexes entre des gènes de susceptibilité, l’environnement de l’hôte, des anomalies de la barrière cutanée et les facteurs immunologiques à l’origine de l’inflammation cutanée.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :