Psoriasis
Publié le 18 mai 2016Lecture 14 min
Le psoriasis unguéal : aspects cliniques et prise en charge
I. ZARAA, Hôpital La Rabta, Tunis
La maladie psoriasique est une dermatose érythémato-squameuse chronique. Son étiopathogénie est complexe et incomplètement élucidée, mettant en jeu des facteurs environnementaux, inflammatoires et immunologiques chez des sujets génétiquement prédisposés. L’atteinte unguéale au cours du psoriasis est commune (30-90 % des patients). Toutes les structures de l’appareil unguéal peuvent être concernées, ce qui explique les différentes variétés cliniques.
Plusieurs maladies partagent des caractéristiques cliniques de l’ongle psoriasique, d’où la difficulté de poser le diagnostic de psoriasis, devant une atteinte isolée de l’ongle.
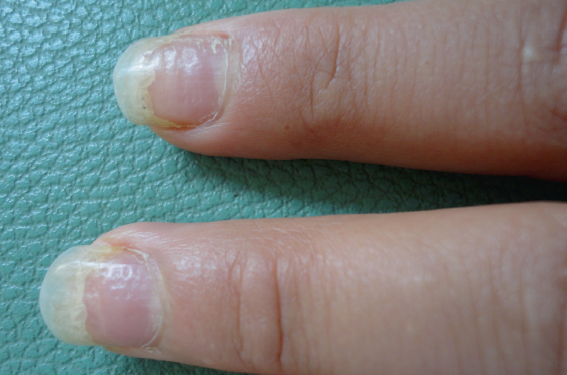
Un examen clinique minutieux, éventuellement associé à des examens paracliniques, notamment d’imagerie médicale, permettent de mieux dresser le bilan lésionnel et surtout de détecter une atteinte articulaire dont les liens ne cessent de se consolider avec celle de l’appareil unguéal. Une analyse fine de ces différentes manifestations permet de guider le choix des examens complémentaires, permettant ainsi la détection précoce, voire infraclinique de l’atteinte articulaire et proposer le traitement adéquat, notamment une prise en charge multidisciplinaire avec les rhumatologues. Le traitement est guidé par la nature et l’étendue des lésions. Il est habituellement long et laborieux. Clinique La localisation unguéale est caractéristique de la maladie psoriasique(1). Avant d’étudier les différentes manifestations cliniques, il est important de comprendre les mécanismes physiopathologiques qui sont à l’origine des différentes lésions de l’appareil unguéal. Les avancées récentes en immunologie et en imagerie ont permis de mieux comprendre l’étiopathogénie de l’atteinte unguéale psoriasique. Le psoriasis unguéal a des liens très étroits avec le rhumatisme psoriasique. Il s’agit d’une atteinte complexe, impliquant l’appareil unguéal et les articulations(2). Différentes études histologiques et radiologiques confirment un lien étroit entre ces différentes structures. Le tendon extenseur, en particulier, poursuit son insertion osseuse en enveloppant la racine de l’ongle. Les ligaments latéraux forment un réseau d’intégration contribuant à l’arrimage des bords latéraux de la tablette unguéale. L’appareil unguéal pourrait donc être considéré comme une partie indissociable des structures ostéo-musculaires qui l’entourent(1,2). Certains auteurs suggèrent que la synovite et l’enthésite sont les deux lésions fondamentales pour la manifestation de l’atteinte unguéale(1). L’inflammation des enthèses serait le primum movens, engendrant, par la libération de cytokines inflammatoires, l’apparition d’une synovite et secondairement l’atteinte de l’appareil unguéal. Il est important de noter que la vascularisation est commune à la matrice et l’articulation interphalangienne distale(2). Ces données récentes suggèrent qu’au cours de la maladie psoriasique toute modification de l’appareil unguéal mérite une attention particulière pour l’atteinte articulaire. Aspects cliniques Le psoriasis atteint des régions privilégiées, les ongles en font partie. Le psoriasis unguéal peut être isolé. Les changements observés dans l’appareil unguéal psoriasique dépendent surtout de l’emplacement de l’inflammation, mais également de la durée de la maladie. Les lésions d’origine matricielle seraient transitoires, alors que celles du lit et de l’hyponychium auraient un caractère permanent. Les principales manifestations unguéales du psoriasis sont : – les dépressions ponctuées ; – les dyschromies ; – l’onycholyse ; – l’hyperkératose sous-unguéale ; – les hémorragies linéaires. Les manifestations unguéales se voient chez 50 à 90 % des patients(1-3). D’ailleurs, plus de 90 % des patients auront au moins une fois dans leur vie une onychopathie psoriasique. La localisation au niveau de l’appareil unguéal paraît plus fréquente au cours du psoriasis arthropathique comparativement au psoriasis cutané pur. Plusieurs techniques d’imagerie permettent de détecter une atteinte articulaire, même en l’absence de manifestation clinique. L’IRM, la sonographie en 3D, et peut-être l’optical coherence tomography (OCT), éventuellement associées à la scintigraphie osseuse, sont susceptibles de déceler un psoriasis arthropathique(1,2). L’ongle psoriasique serait, pour certains, un bon marqueur d’une atteinte plus profonde. D’ailleurs, la présence d’un psoriasis unguéal a une valeur sémiologique majeure dans les critères de classification selon le groupe CASPAR(2). L’atteinte des ongles peut débuter à tout âge. Des observations congénitales ont été rapportées. La dystrophie des ongles peut d’ailleurs précéder la maladie cutanée. La gravité de l’atteinte unguéale n’est pas systématiquement corrélée à la sévérité de l’atteinte cutanée. Les patients atteints de dystrophie unguéale psoriasique sont significativement plus âgés que les patients psoriasiques sans anomalies unguéales. Les modifications des ongles psoriasiques sont plus fréquemment rencontrées et la gravité est augmentée chez les psoriasiques à début précoce, surtout quand le psoriasis est familial. L’analyse sémiologique des différentes manifestations cliniques du psoriasis au niveau de l’appareil unguéal permet de retrouver des corrélations anatomocliniques(1,2). Ces corrélations sont importantes à connaître, car elles permettent de mieux adapter le traitement. Les formes cliniques particulières, pustuleuses, ressemblant à un eczéma et la pachydermopériostite psoriasique, ne seront pas détaillées ici. L’atteinte de la matrice proximale est à l’origine des dépressions ponctuées (figure 1), de la trachyonychie et des sillons de Beau. Figure 1. Multiples ponctuations en dé à coudre des tablettes unguéales. Sur le plan anatomopathologique, l’inflammation psoriasique dans la partie proximale de la matrice produit des cellules parakératosiques en vrac au niveau de la surface de tablette unguéale(1). Ces cellules sont secondairement exposées à l’environnement et sont éliminées, laissant une dépression irrégulière ponctuée très caractéristique du psoriasis. La face ventrale du repli sus-unguéal proximal qui recouvre intimement la matrice peut jouer un rôle et contribuer à la formation de ces lésions. Quand l’inflammation psoriasique persiste dans la matrice pendant une plus longue période, la surface de l’ongle peut apparaître striée longitudinalement(1). Ceci peut causer la fragilisation de la tablette. L’aspect marbré de la lunule, associé ou non à une leuconychie (figure 2) est secondaire à l’atteinte de la matrice distale. Dans cette situation, l’inflammation de la matrice provoque l’accumulation de cellules parakératosiques piégées dans la tablette unguéale visualisées comme un blanchiment. Figure 2. Lésions leuconychiques des ongles des orteils, associées à des striations et une hyperkératose sous-unguéale témoignant d’une atteinte mixte du lit et de la matrice. Souvent, l’inflammation dans la matrice intermédiaire et distale est accompagnée d’inflammation dans la matrice proximale ; différentes combinaisons lésionnelles sont observées (figures 3 et 4) et l’ongle devient alors complètement dystrophique. Figure 3. Onycholyse distale psoriasique associée à des dépressions de la tablette unguéale. Figure 4. Onychodystrophie des ongles des mains avec leuconychie, striations, onycholyse et anonychie partielle au cours d’une atteinte du lit et de la matrice. Au niveau du lit de l’ongle, le psoriasis va se traduire par une onycholyse, les taches d’huile de Milian ou une hyperkératose sous-unguéale (figure 5)(1). Les hématomes filiformes sont observés principalement à la partie distale du lit. L’atteinte est très variable, elle peut être mono-, pauci- ou polydactylaire. Figure 5. Lésions hyperkératosiques du lit au cours d’une onychopathie psoriasique. Évaluation de la sévérité La variabilité des manifestations cliniques du psoriasis au niveau de l’appareil unguéal rend difficile une évaluation de la sévérité par un simple examen clinique. Cette évaluation est plus facile de nos jours grâce à des scores performants et faciles à établir. Le Nail Psoriasis Severity Index (NAPSI) et la version modifiée, modified Nail Psoriasis Severity Index (mNAPSI), sont les principaux scores validés(3,4). Ces scores permettent de mieux apprécier le bilan lésionnel et de juger de façon objective de l’efficacité d’un traitement. La modification de l’aspect des ongles reste la préoccupation principale des patients. Plus de la moitié des patients rapportent en outre une augmentation de la sensibilité à la pression avec un retentissement fonctionnel important. L’atteinte unguéale peut avoir un impact important sur la qualité de la vie du patient psoriasique. Un score spécifique (NPQ10) a d’ailleurs été établi pour juger de l’impact de l’atteinte des ongles sur la qualité de vie(5). La qualité de vie est altérée dans plus des trois quarts des cas, le retentissement étant aussi bien physique que psychologique. Diagnostics différentiels La variabilité des manifestations cliniques fait discuter de multiples diagnostics différentiels, surtout quand l’atteinte unguéale est isolée (tableau). Parfois, l’examen clinique à lui seul est insuffisant pour rattacher l’onychopathie à son origine psoriasique, surtout quand l’atteinte unguéale est isolée(1). L’examen histologique d’un fragment de kératine unguéale peut mettre en évidence, dans le cadre du psoriasis, une parakératose avec des amas, voire des microabcès de polynucléaires neutrophiles. La pratique d’une biopsie et d’un prélèvement mycologique permet dans certaines situations de faciliter le diagnostic. Il est important de noter qu’une atteinte mixte (psoriasis et mycose) n’est pas exceptionnelle aux orteils(1). La prédisposition des psoriasiques aux infections fongiques serait trois fois supérieure à celle des personnes indemnes de psoriasis. Il est donc approprié que l’enquête mycologique soit réalisée au moindre doute, car dans cette situation, le traitement antifongique peut avoir des bénéfices non négligeables chez les patients psoriasiques. Traitement Le traitement de l’onychopathie psoriasique est difficile avec une efficacité souvent incomplète. Les données des essais cliniques de bonne qualité manquent(1,5). Les études disponibles manquent de puissance suffisante pour extrapoler un schéma thérapeutique standardisé(5,6). Il n’existe pas de traitement univoque du psoriasis unguéal. Le traitement varie selon la topographie et la sévérité de l’atteinte lésionnelle, d’où l’importance d’une bonne connaissance des corrélations anatomo-cliniques détaillées dans la partie clinique. D’autres éléments vont guider le choix du traitement, notamment la présence d’autres sites lésionnels cutanés et/ou articulaires. En cas de psoriasis cutané ou articulaire sévère, ce n’est pas l’atteinte unguéale qui prédomine dans la décision thérapeutique(1,2,6). Des lignes directrices simples sont importantes à respecter et permettent à elles seules une amélioration des signes cliniques. Les ongles doivent être courts. Une éviction des traumatismes permet de prévenir l’effet Koebner. Les infections doivent être systématiquement traitées. Enfin, il faut éviter les irritants, les manucures et les ongles prothétiques. Une recherche des médicaments aggravant le psoriasis doit être systématique (bêtabloquants, lithium, antipaludéens de synthèse, anti-TNF, etc.). Un large éventail de traitements est disponible allant de la simple application d’émollients à l’utilisation d’agents systémiques. Les traitements locaux Les traitements locaux classiquement utilisés sont les corticoïdes, les dérivés de la vitamine D3, le tacrolimus, l’urée, le tazarotène, l’anthraline. Ces différents traitements peuvent être associés entre eux(1,5,6). La pénétration de ces traitements locaux est réduite dans les différentes structures de l’appareil unguéal. L’utilisation des injections intralésionnelles au niveau de la matrice et/ou du lit permet d’améliorer l’efficacité des corticoïdes. L’injection se fait habituellement à travers le repli sus-unguéal en utilisant une aiguille de 30 G, à raison d’une injection mensuelle pendant 6 mois ; ensuite, il faudra espacer les injections. L’efficacité des injections intralésionnelles de corticostéroïdes a été largement documentée(5). La douleur pendant l’injection reste le principal effet secondaire. Certains auteurs proposent un refroidissement préalable pour réduire l’inconfort de l’injection. Une hémorragie sousunguéale, une atrophie réversible sur les sites d’injection, une hypopigmentation périunguéale ont également été observées. Certains patients ont noté des paresthésies passagères. Le corticostéroïde de choix est généralement une suspension de l’acétonide de triamcinolone. Différentes dilutions ont été proposées. D’autres préparations ont été proposées (le diacétate de triamcinolone, la bétaméthasone, la prednisolone et la méthylprednisolone tébutate). D’autres procédés thérapeutiques ont montré également une certaine efficacité : l’application d’une solution filmogène à base de clobétazol à 8 % ou l’avulsion chimique à l’urée à 40 %. Cette dernière technique, en plus d’être indolore, ne focalise son action que sur la kératine anormale de la tablette unguéale, permettant ainsi d’exposer le lit directement aux autres traitements locaux, notamment les dermocorticoïdes. En cas d’échec des ces traitements locaux, les patients peuvent bénéficier de traitements systémiques. Les traitements systémiques Le méthotrexate, les rétinoïdes et la ciclosporine sont les principaux traitements systématiques utilisés(1,5,6). Leur utilisation à long terme n’est pas dénuée d’effets secondaires, d’où l’intérêt porté de nos jours aux biothérapies. Ces agents sont très coûteux et ont des effets indésirables systémiques potentiellement graves. Le méthotrexate (25 mg par semaine) semble plus efficace sur les atteintes matricielles, la ciclosporine (2,5-5 mg/kg/j) sur les atteintes du lit unguéal. Les rétinoïdes (0,3-0,5 mg/kg/j) sont efficaces sur les lésions hypertrophiques. Les traitements systémiques sont rarement administrés devant une atteinte isolée des ongles. Ils sont habituellement réservés aux patients présentant en plus une atteinte cutanée et/ou articulaire. L’utilisation des immunomodulateurs biologiques (infliximab, adalimumab, etanercept, alefacept, ustekinumab) a montré des résultats prometteurs(7). La toxicité et le coût de ces molécules en limitent l’usage en première intention pour l’atteinte unguéale exclusive. Cependant, compte tenu de la discussion ci-dessus et notamment de la relation étroite entre l’onychopathie psoriasique et le rhumatisme psoriasique, l’utilisation des traitements systémiques peut être proposée d’emblée(2,7). Le traitement par la PUVAthérapie a été peu à peu abandonné. La radiothérapie dans des centres spécialisés a montré une certaine efficacité. Malgré ses répercussions cliniques (douleur, impact sur la dextérité, conséquences esthétiques), le psoriasis des ongles reste peu étudié. Il est actuellement admis que l’atteinte unguéale est un bon marqueur de l’atteinte articulaire. Les dermatologues et rhumatologues doivent donc se familiariser avec les différentes manifestations cliniques de l’onychopathie psoriasique, afin de permettre un traitement précoce. L’existence d’échelles de sévérité permet l’évaluation plus objective de l’évolutivité de la maladie. La prise en charge comporte plusieurs défis : elle doit prendre en compte l’association ou non à des lésions cutanées et/ou articulaires. Plusieurs traitements topiques et systémiques ont été proposés, mais vu leur efficacité modérée, la réalisation de nouveaux essais thérapeutiques s’impose pour trouver la démarche thérapeutique idéale devant une onychopathie psoriasique. Le dermatologue consulté pour l’atteinte unguéale joue un rôle clé dans le dépistage des atteintes articulaires débutantes. Le traitement est long, laborieux et souvent décevant. Le choix du traitement dépend du type de l’atteinte et de sa sévérité, de l’existence ou non d’autres localisations du psoriasis, notamment articulaire, des conditions socio-économiques du patient et des effets secondaires potentiels du traitement. Dans le cadre d’une atteinte psoriasique exclusivement unguéale, le clinicien doit peser la toxicité du médicament utilisé contre les avantages du traitement. La place des traitements biologiques reste à préciser. • Les atteintes matricielles sont améliorées par les injections intramatricielles de corticoïdes. • Les injections dans le lit sont efficaces, surtout sur les hyperkératoses sous-unguéales. • Les atteintes du lit de l’ongle avec onycholyse et/ou hyperkératose sous-unguéale nécessitent l’application de traitements locaux directement sur le lit de l’ongle après un découpage régulier des tablettes unguéales. • Dans les formes hypertrophiques importantes, les rétinoïdes peuvent constituer une bonne alternative. • Pour les atteintes unguéales sévères, souvent mixtes, un traitement systémique peut être proposé d’emblée. En pratique, on retiendra : Bien que classique, l’atteinte unguéale au cours du psoriasis connaît un regain d’intérêt. Ceci peut être expliqué par : – une meilleure compréhension des mécanismes physiopathologiques et du lien étroit entre l’appareil unguéal et les structures ostéo-musculaires sous-jacentes ; – une plus grande disponibilité des outils diagnostiques d’imagerie permettant maintenant d’envisager l’ongle psoriasique sous un autre aspect et d’élargir ainsi nos possibilités de prise en charge future ; – une meilleure connaissance des diagnostics différentiels ; – la mise en place d’outils facilitant l’évaluation de la sévérité de l’atteinte unguéale grâce à des échelles spécifiques ; – la disponibilité d’une grande variété de possibilités thérapeutiques plus adaptées à l’atteinte unguéale.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :