Maladie de système, Médecine interne
Publié le 19 mai 2008Lecture 12 min
Sclérodermie systémique : quel suivi ?
J. WIPFF*, Y. ALLANORE**, *Service de rhumatologie A, Hôpital Cochin, Paris **Inserm U781, Hôpital Necker, Paris

La sclérodermie systémique (ScS) reste à ce jour la plus grave des connectivites. La sévérité de la ScS tient à ses complications viscérales cardiopulmonaires et rénales pour le pronostic vital et les atteintes cutanées et ostéo-articulaires pour le handicap fonctionnel. En pratique, sauf cas particuliers (forme cutanée diffuse récente ou complication aiguë), un patient ScS stable peut être suivi tous les 6 mois en alternant une consultation et une hospitalisation courte. Au cours de ces consultations, les examens cliniques et complémentaires s’attacheront à dépister la survenue d’une complicationde la ScS, à décider si une hospitalisation est nécessaire, en urgence ou non, et à débuter un traitement adapté si besoin.
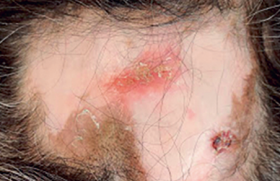
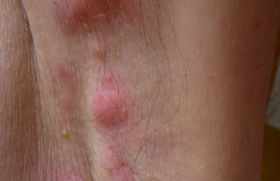
Épidémiologie et formes cliniques La sclérodermie systémique (ScS) appartient au groupe des connectivites. Elle se caractérise par une atteinte vasculaire microcirculatoire impliquant un vasospasme puis une fibrose généralisée vasculaire et tissulaire touchant la peau et différents organes. La faible prévalence de la ScS en fait une maladie rare répondant ainsi à la définition des maladies orphelines, c’est-à-dire touchant moins d’une personne sur 2 000 (référence OMIM #181750). Elle est plus fréquente chez la femme (sex ratio = 4/1). Deux formes cliniques principales sont actuellement individualisées : d’une part les formes cutanées limitées (atteinte cutanée restreinte au visage et à la partie distale des membres), d’autre part les formes cutanées diffuses (atteinte de la partie proximale des membres et du tronc). L’évolution de ces 2 formes est fondamentalement différente et va conditionner la surveillance des patients ayant une ScS. La forme diffuse est de survenue plus brutale avec, dans les 5 premières années, de possibles atteintes viscérales graves (pulmonaire, cardiaque ou rénale) mettant le pronostic vital en jeu. La ScS reste à ce jour la plus grave des connectivites avec une survie à 10 ans de l’ordre de 60-80 %. La sévérité de la ScS tient à ses complications viscérales cardiopulmonaires et rénales pour le pronostic vital et les atteintes cutanées et ostéo-articulaires pour le handicap fonctionnel. Pour toutes ces raisons, les patients ScS doivent donc être suivis de manière régulière par les rhumatologues de ville en collaboration avec les centres hospitaliers spécialisés. Si la maladie est stable, un patient ScS peut être vu tous les 6 mois : on pourra alterner une consultation de ville avec une hospitalisation courte (tableau 1). Cependant, certains patients, notamment dans les premières années des formes diffuses ou pour le suivi de complications sévères, nécessitent un suivi plus rapproché. En pratique, sauf cas particuliers (forme cutanée diffuse récente ou complication aiguë), un patient ScS peut être suivi tous les 6 mois en alternant une consultation et une hospitalisation courte. Quel bilan au cours du suivi ? Au cours de ces consultations, l’examen clinique s’attachera à dépister la survenue d’une complication de la ScS et à décider si une hospitalisation est nécessaire, en urgence ou non. Les signes cliniques seront détaillés pour chaque atteinte. Les constantes telles que le poids, la tension artérielle et le pouls peuvent révéler une complication (HTA et crise rénale par exemple) et sont donc indispensables et systématiques. Par ailleurs, chez ces patients fragiles, il faut absolument éliminer tout autre facteur de risque tel que le tabac ou l’alcool. Enfin, la ScS étant une maladie chronique, sévère et handicapante, elle retentit souvent sur le moral et peut nécessiter une prise en charge spécifique à ne pas négliger. L’intérêt des examens complémentaires sera également précisé pour chaque atteinte. Lors des consultations, un bilan biologique seul réduit au strict minimum semble suffisant avec NFS, CRP, ionogramme, créatinine, bilan hépatique. Au cours de l’hospitalisation annuelle, le bilan biologique sera plus large et complété par des examens radiologiques. Anticorps antinucléaires Au cours de la ScS, les anticorps antinucléaires sont positifs (supérieur à 1/160) dans environ 90 % des cas. Deux types d’anticorps spécifiques d’un des sous-types cutanés peuvent être détectés : les anticentromères (par immunofluorescence indirecte) sont associés à la forme cutanée limitée, et les antitopoïsomérase I (par immunodiffusion) à la forme cutanée diffuse. Le dosage répété de ces anticorps n’est pas nécessaire car ils n’ont pas la valeur pronostique et diagnostique d’une poussée de la maladie qu’ont les facteurs antinucléaires et anticorps anti-DNA natifs dans le lupus systémique. Atteinte vasculaire périphérique L’atteinte vasculaire, présente dans plus de 90 % des cas, se manifeste en particulier par un syndrome de Raynaud (figure 1) qui peut se compliquer de fissurations, d’ulcérations digitales (figures 2a et 2b), voire de nécrose distale. Figure 1. Phase syncopale d’un syndrome de Raynaud. Figure 2a. Phase inflammatoire de troubles vascu laires avec ulcération débutante de l’index gauche. Figure 2b. Ulcération pulpaire avancée du majeur droit. Ce phénomène reflète un vasospasme microcirculatoire en réponse classiquement au froid touchant les extrémités : doigts mais aussi orteils, nez, oreilles ou langue. Il faut donc systématiquement demander aux patients si le syndrome de Raynaud est actif ou non, et si les extrémités sont douloureuses ou le siège d’ulcérations actif. Si tel est le cas, et surtout dans les formes avec début de nécrose, il faut alors en urgence faire hospitaliser le patient afin de débuter un traitement médical par vasodilatateurs oraux ou en perfusion pour éviter l’évolution vers la gangrène. L’éducation du patient est primordiale : en cas de douleurs inflammatoires des extrémités ou d’ulcérations débutantes, il doit absolument être examiné le plus rapidement possible. De plus, des mesures de précautions contre le froid doivent être indiquées. La présence d’une ou plusieurs ulcérations pulpaires digitales est une urgence thérapeutique nécessitant des vasodilatateurs oraux ou intraveineux pour éviter l’évolution vers une gangrène. Atteinte cutanée La peau est l’organe le plus fréquemment atteint dans la ScS. L’atteinte fibrosante de la peau doit être évaluée à chaque visite par le score de Rodnan modifié (évaluation de l’induration cutanée entre 0, peau normale, et 3, sclérose adhérente au plan profond sur 17 sites, soit un score maximal de 51) et le HAQ-SSc car la ScS peut entraîner des complications fonctionnelles majeures, principalement du fait de la rétraction des doigts en flexion avec une limitation parfois totale des amplitudes articulaires. Une kinésithérapie peut être nécessaire pour éviter une trop grande limitation des amplitudes articulaires ou de l’ampliation thoracique. En effet, l’atteinte scléreuse du tronc peut entraîner une dyspnée par restriction de la capacité d’ampliation thoracique. Enfin, les calcinoses sous-cutanées dues à des dépôts d’hydro - xyapatite peuvent, de par leur volume, gêner l’articulation adjacente ou aboutir à une ulcération cutanée en regard avec extrusion de matériel calcique nécessitant une prise charge locale médicale. Atteinte pulmonaire La première cause de mortalité actuelle des patients ScS est l’hypertension artérielle pulmonaire (HTAP) précapillaire. Il faut donc rechercher très attentivement tout signe évocateur d’HTAP : la dyspnée, en évaluant le stade NYHA (tableau 2), bien que non spécifique est un symptôme d’alerte dans la ScS qui peut traduire l’apparition de nombreuses complications (tableau 3), la présence de douleurs thoraciques ou de symptômes d’insuffisance cardiaque droite (hépatalgies d’effort). L’examen clinique doit rechercher une turgescence jugulaire, un reflux hépatojugulaire, des oedèmes des membres inférieurs, un éclat de B2 ou un souffle tricuspidien à l’auscultation cardiaque. En cas de suspicion d’HTAP, l’hospitalisation en urgence du patient s’impose afin de confirmer ou non cette complication. L’échographie cardiaque permet dans un premier temps d’estimer la pression dans l’artère pulmonaire (PAP). Cet examen est par ailleurs indiqué de façon annuel en dépistage systématique. Trois indications imposent la réalisation d’un cathétérisme cardiaque droit, seul examen diagnostic de certitude : une PAP échographique supérieure à 40 mmHg, une dyspnée inexpliquée et une diminution de la DLCO/VA (capacité de diffusion du monoxyde de carbone divisé par le volume alvéolaire) inférieure à 50 % en dehors de toute fibrose pulmonaire. Le cathétérisme droit permet premièrement de confirmer le diagnostic d’HTAP avec une élévation des pressions dans l’artère pulmonaire (PAP moyenne > 25 mmHg au repos ou > 30 mmHg à l’effort) et, deuxièmement, d’en définir le mécanisme soit précapillaire due au remodelage des vaisseaux pulmonaires soit post-capillaire secondaire à une dysfonction du ventricule gauche. L’HTAP est la première cause de mortalité au cours de la ScS. En cas de dyspnée inexpliquée, de PAP systolique échographique supérieure à 40 mmHg ou de DLCO/VA < 50 % sans fibrose pulmonaire, il existe une indication à réaliser un cathétérisme cardiaque droit. Actuellement, il existe des traitements spécifiques de l’HTAP dans la ScS (1). Cibler les patients à risque pour une surveillance « à la carte » permettrait un diagnostic et donc une prise en charge plus précoce de cette complication. Récemment, deux marqueurs, le NT-proBNP et la DLCO/VA ont démontré leur intérêt pronostique (2). En cas de dyspnée, le dosage du NT-proBNP est utile afin d’en évaluer le mécanisme en distinguant une origine cardiaque (primitive ou secondaire : augmentation du NT-proBNP) ou pulmonaire parenchymateuse (NT-proBNP normal). En cas d’augmentation du NT-proBNP conjuguée à une baisse de la DLCO/VA < 70 % chez un même patient ScS, celui-ci voit son risque de développer une HTAP dans les 3 ans multiplié par 47 en comparaison à un patient ScS n’ayant pas ces critères. • La fibrose pulmonaire est une complication potentiellement aussi sévère, d’autant qu’aucun traitement n’a prouvé son efficacité. La dyspnée est le maître symptôme pour cette complication d’installation parfois rapide. L’auscultation retrouve des crépitants généralement bilatéraux débutant aux bases. Les examens diagnostiques sont la radiographie de thorax, le scanner thoracique avec coupes fines (figure 3) et les explorations fonctionnelles respiratoires (EFR) montrant un syndrome restrictif pur (capacité pulmonaire totale [CPT] < 75 % et capacité vitale forcée [CVF] < 75 %). Figure 3. Fibrose pulmonaire des bases avec aspect en rayon de miel. L’évaluation initiale de ces paramètres est essentielle pour le suivi pulmonaire. Une CVF initiale normale et l’absence d’images de fibrose sur le scanner pulmonaire au diagnostic sont autant de facteurs de bon pronostic de l’évolution de la fibrose pulmonaire et de son retentissement. Atteinte cardiaque L’atteinte cardiaque reste longtemps asymptomatique et devient un facteur de surmortalité lorsqu’elle est symptomatique. Le phénomène d'ischémie-reperfusion itératif serait un événement central de la pathogénie de l’atteinte myocardique « primitive » induisant à la longue une fibrose myocardique irréversible. Il peut également exister des troubles du rythme et plus rarement une myocardite inflammatoire. Les signes cliniques évocateurs sont multiples allant des douleurs angineuses à la dyspnée d’effort en passant par des malaises lipothymiques. Les examens à réaliser ne sont pas spécifiques de la ScS (enzymes cardiaques, ECG, radiographie du thorax, échographie cardiaque) hormis, dans certains cas plus complexes où la réalisation d’une IRM cardiaque permet de faire la différence entre une atteinte cardiaque ischémique, une atteinte par fibrose myocardique ou par myocardite inflammatoire (figure 4). Figure 4. IRM cardiaque montrant une myocardite avec atteinte du septum (flèche). Atteinte rénale La crise rénale est un événement rare mais sévère au cours de la ScS. Sa fréquence a récemment été estimée en France à 2 % dans une cohorte de 127 patients ScS (3). Elle se définit par la survenue brutale d’une hypertension artérielle parfois maligne et/ou d’une insuffisance rénale aiguë oligurique sans protéinurie. Elle traduit une atteinte microcirculatoire rénale. Sa survenue est favorisée par la prise de corticoïdes oraux qui doivent donc être utilisés à faible dose (< 10 mg/jour) et uniquement en cas de besoin. Les symptômes faisant évoquer le diagnostic sont ceux d’une insuffisance rénale aiguë, d’une HTA maligne ou d’une microangiopathie thrombotique avec ou sans hémolyse. L’hospitalisation est alors indispensable pour débuter un traitement adapté par vasodilatateurs à forte dose (inhibiteurs de l’enzyme de conversion et inhibiteurs calciques). Atteinte digestive Le tube digestif est l'organe le plus fréquemment atteint au cours de la ScS après la peau. L'atteinte digestive se traduit dans la grande majorité des cas par un reflux gastro-oesophagien (RGO) parfois sévère et souvent invalidant qui nécessite un traitement au long cours par inhibiteurs de la pompe à protons. La gêne due au pyrosis doit être systématiquement évaluée mais c’est surtout l’apparition ou la modification d’une dysphagie qui doit être un signe d’alerte pour faire réaliser une fibroscopie oesogastroduodénale à la recherche d’une complication comme une oesophagite peptique, un endobrachyoesophage ou un adénocarcinome oesophagien. La présence d’un endobrachyoesophage signe une métaplasie intestinale de la muqueuse oesophagienne secondaire au RGO. C’est le principal facteur de risque de survenue de l’adénocarcinome oesophagien et il nécessite donc un suivi endoscopique régulier : tous les 3 ans en cas d’absence de dysplasie, tous les ans en cas de dysplasie de bas grade et tous les 3 mois en cas de dysplasie de haut grade. Une dyspepsie, des nausées ou des vomissements postprandiaux ou des douleurs abdominales peuvent traduire une gastroparésie. L’estomac peut également être le siège d’une ectasie vasculaire antrale ou « estomac pastèque » (figure 5). Figure 5. Estomac pastèque avec ectasie vasculaire antrale (colonnes de capillaires dilatés parallèles, longitudinaux, qui convergent vers le pylore en traversant l’antre). Cette complication se traduit par une anémie ferriprive profonde, récidivante dès l’arrêt de la supplémentation martiale, voire nécessitant des transfusions itératives. Une malabsorption avec diarrhées peut refléter une pullulation microbienne favorisée par les anomalies de motilité tout au long du tube digestif. Atteinte ostéo-articulaire Des arthromyalgies aspécifiques sont fréquentes au cours de la ScS. L'atteinte rhumatologique proprement dite est relevée chez environ 50 % de patients ayant des synovites et 20 % des érosions osseuses à partir d’une étude récente d’IRM des mains de patients ScS (4). La ScS peut dans certains cas s’intégrer dans un véritable syndrome de chevauchement avec la polyarthrite rhumatoïde. Il est donc parfois nécessaire d’instaurer un traitement spécifique pour cette atteinte articulaire en restant prudent quant à l’utilisation de la corticothérapie pour le risque rénal. Une acro-ostéolyse radiologique peut se voir et correspond à une résorption des houppes des phalangettes. Elle est associée aux complications vasculaires graves de la maladie faisant suspecter un mécanisme ischémique pour cette complication. Points forts La sclérodermie systémique est la plus grave des connectivites imposant un suivi des patients tous les 6 mois, en alternant une consultation et une hospitalisation courte. La présence d’une ou plusieurs ulcérations digitales, complications de l’atteinte vasculaire, représente une urgence thérapeutique. L’HTAP est la première cause de mortalité des patients atteints d’une ScS ; elle doit être systématiquement recherchée car elle bénéficie aujourd’hui de traitements spécifiques. Les atteintes cardiaques, rénales, digestives et ostéo-articulaires constituent également des complications potentiellement graves.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :