Publié le 13 déc 2007Lecture 7 min
Des lésions papulo-nodulaires chroniques
A. AOUSSAR*, M. AIT OURHROUIL*, N. ISMAILI*, F. BELGNAOUI*, Y. AFIFI*, F. MANSOURI**, A. SEFIANI***, K. SENOUCI*, B. HASSAM* *Service de Dermatologie, **Service d’anatomie pathologique, CHU Ibn Sina, Rabat, ***Service de Génétique, Institut national d’hyg
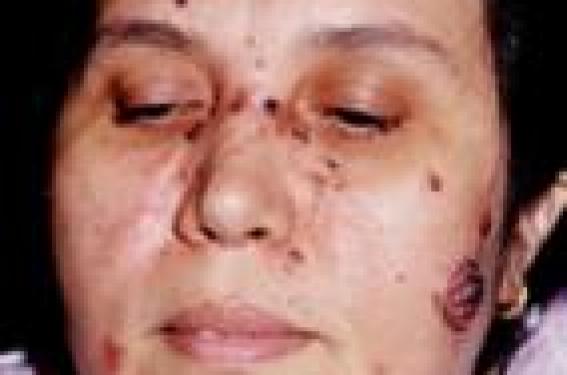
Une patiente de 45 ans, sans antécédents pathologiques particuliers, observait depuis 12 ans l’apparition progressive de multiples lésions papulo-nodulaires intéressant essentiellement le visage, le décolleté, les aisselles et le dos.
Observation Une patiente de 45 ans, sans antécédents pathologiques particuliers, observait depuis 12 ans l’apparition progressive de multiples lésions papulo-nodulaires intéressant essentiellement le visage, le décolleté, les aisselles et le dos. Figures 1 a et b. Multiples lésions pigmentées, lisses et fermes de tailles diverses sur le visage. L’examen clinique, à l’admission, révélait de multiples lésions papulo-nodulaires, pigmentées, lisses et fermes de quelques millimètres à 3 cm de diamètre localisées sur le visage (figures 1 a et b), le décolleté, les aisselles et sur les épaules, ainsi que des lésions érythémateuses à bordure perlée et de diamètre variant de quelques millimètres à plusieurs centimètres dans le dos, sur le visage et dans le décolleté (figures 2 et 3). Figure 2. Carcinomes basocellulaires multiples du visage et du décolleté. Figure 3. Carcinome basocellulaire nodulaire du dos après intervention chirurgicale. Ces lésions étaient fortement évocatrices de carcinomes basocellulaires. On notait également de multiples molluscums pendulums sur les épaules et les creux axillaires. Il n’y avait pas de porokératose palmo-plantaire. Par ailleurs, il existait une malformation du pied gauche (figure 4) avec boiterie et une cataracte corticale de l’œil gauche. Figure 4. Malformation du pied gauche due au raccourcissement du 4e métatarsien. Quel est votre diagnostic ? Malgré l’absence de cas similaire dans la famille, un syndrome de Gorlin-Goltz sporadique a été évoqué. L’étude anatomopathologique des lésions cutanées a montré des carcinomes basocellulaires multiples. Le bilan radiologique comportant des radiographies du squelette osseux, une radiographie du poumon, une échographie abdomino-pelvienne, ainsi qu’un scanner cérébral, a révélé un raccourcissement du 4e métatarsien gauche et des calcifications intracrâniennes au niveau de la faux du cerveau et de la tente du cervelet. L’étude du matériel génétique a montré un caryotype normal. L’examen des membres de la famille ne révélait pas de cas similaire. La patiente a été traitée par électrocoagulation avec curetage pour certaines lésions et par exérèse chirurgicale pour d’autres. Une photoprotection externe a été également recommandée. Discussion Le diagnostic de syndrome de Gorlin-Goltz doit être évoqué chez tout patient développant un ou plusieurs carcinomes basocellulaires à un âge jeune. Aspects génétiques Le syndrome de Gorlin-Goltz, appelé également syndrome des hamartomes basocellulaires, est une dysembryoplasie rare se transmettant sur un mode autosomique dominant avec habituellement une forte pénétrance (97 %) et une expression variable (1,2). Il a été diagnostiqué pour la première fois par Gorlin-Goltz en 1960 (3). Sa prévalence est estimée entre 1/57 000 et 1/164 000 (4). Grâce à des études récentes, des progrès importants ont été réalisés dans la compréhension de l’étiopathogénie du syndrome de Gorlin-Goltz. Il a été démontré que cette maladie résulte d’une mutation ponctuelle d’un gène tumoro-suppresseur appelé « Patched » (PTCH). Il s’agit d’un gène de développement présent dans la région 9q22.3-31 (5,6,7). L’importance de PTCH dans la carcinogenèse basocellulaire a pu être établie grâce aux techniques de la biologie de développement (5). Des altérations du gène Patched sont détectées dans les familles atteintes du syndrome de Gorlin-Goltz, ainsi que dans 50 % des carcinomes basocellulaires sporadiques. Aspects cliniques Cette pathologie s’exprime essentiellement par des manifestations cutanées, osseuses et neurologiques. Manifestations cutanées : – hamartomes basocellulaires précoces à localisation centrofaciale surtout ou thoracique (1) ; – carcinomes basocellulaires multiples survenant à l’adolescence ou chez l’adulte jeune (8), et intéressant surtout la face (3) ; – puits épidermiques palmo-plantaires, sous forme de petites dépressions minuscules (8). Manifestations osseuses : kystes osseux des maxillaires, anomalies costales (côtes bifides…) (3,8) ; déformations vertébrales (cyphoscoliose, spina bifida…). Manifestations neurologiques : calcifications intracrâniennes, surtout au niveau de la faux du cerveau ; débilité mentale (1). D’autres manifestations ont été décrites telles que les molluscums pendulums (2), les médulloblastomes (rares), l’hydrocéphalie, l’agénésie du corps calleux, cataracte et glaucome (1). Le diagnostic positif repose sur la présence de deux critères majeurs ou l’association d’un critère majeur et deux critères mineurs (tableau)(4). Le diagnostic différentiel se pose essentiellement avec le syndrome de Basex qui associe carcinomes basocellulaires, hypotrichose, hypohidrose et une atrophodermie folliculaire. Critères diagnostiques du syndrome de Gorlin-Goltz. Le diagnostic se fait en présence de deux critères majeurs ou d’un critère majeur et deux critères mineurs. Critères majeurs : • Plus de deux carcinomes basocellulaires ou un seul apparu avant l’âge de 20 ans. • Kératokystes odontogéniques des maxillaires prouvés histologiquement. • Trois ou plus de puits (« pits ») épidermiques palmaires et/ou plantaires. • Calcifications bilamellaires de la faux du cerveau. • Anomalies costales : bifurcation, fusion ou déformation. • Parent du premier degré ayant un syndrome de Gorlin-Goltz. Critères mineurs : • Macrocéphalie. • Malformations congénitales du visage : fente palatine, bosse frontale ou hypertélorisme modéré ou sévère. • Autres anomalies squelettiques : déformation de Sprengel, déformation thoracique, syndactylie. • Anomalies radiologiques : soudure de la selle turcique, anomalies vertébrales telles que des hémivertèbres, la fusion ou l’élongation des corps vertébraux, anomalies des mains et des pieds. • Fibromes ovariens. • Médulloblastomes. Conclusion Le diagnostic a été retenu chez notre patiente sur deux critères majeurs que sont les carcinomes basocellulaires multiples et les calcifications intracrâniennes de la faux du cerveau, avec en plus d’autres signes en faveur, à savoir : le raccourcissement du 4e métatarsien gauche, une cataracte de l’œil gauche et des molluscums pendulums. Notre observation semble être un cas sporadique, vu l’absence de cas similaires dans la famille. C’est le deuxième cas colligé dans notre service avec un intervalle de 6 ans. Concernant l’atteinte acrale de cette maladie, le raccourcissement du 4e métacarpien est habituellement rapporté dans la littérature, alors que notre malade présentait un raccourcissement du 4e métatarsien gauche. L’intérêt de cette observation est de rappeler la nécessité du dépistage précoce de cette maladie. Celui-ci repose sur le diagnostic prénatal en cas de forme familiale et sur la présence de signes prédictifs tels que des hamartomes basocellulaires multiples, des molluscums pendulums multiples (2) ou encore des malformations osseuses et neurologiques diverses. Des mesures de photoprotection, ainsi que la surveillance régulière des malades et de leur descendance est nécessaire pour contrôler les complications carcinologiques, parfois graves, de cette affection sans oublier l’intérêt du conseil génétique. Prise en charge et traitement du syndrome de Gorlin-Goltz • La prise en charge de ces patients comprend la réalisation d’un bilan initial et leur suivi régulier et fréquent afin de surveiller l’évolution des lésions, notamment celles des zones à risque comme le visage et les zones périorificielles. • L’éducation du patient à l’autosurveillance est fortement recommandée. • La chirurgie (idem à celle utilisée pour les carcinomes basocellulaires) est la technique à privilégier pour les tumeurs à risque, infiltrantes et récidivantes. • L’électrocoagulation, voire la cryochirurgie, peuvent être utilisées pour les zones non à risque. • On peut avoir recours à la photothérapie dynamique pour les lésions les plus superficielles et non infiltrantes. • La radiothérapie est contre-indiquée en raison de la radiosensibilité de ces patients. • Une protection solaire est fortement recommandée, même si la maladie touche aussi les zones non photoexposées. • Le conseil génétique ne pouvant s’appuyer sur des tests prédictifs de routine, la décision d’une interruption de grossesse est discutée au cas par cas.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :