Publié le 13 fév 2017Lecture 6 min
Les fasciites nécrosantes
C. HUA, E. SBIDIAN, O. CHOSIDOW - Au nom du groupe fasciite nécrosante Henri-Mondor (Jean-Winoc Decousser, Romain Bosc, Françoise Tomberli, Alain Rahmouni, Christian Brun-Buisson, Raphael Lepeule, Nicolas de Prost)
Les dermohypodermites bactériennes nécrosantes-fasciites nécrosantes (DHBN-FN) sont des infections cutanées rapidement progressives rares et graves avec une morbi-mortalité élevée. La principale difficulté réside dans le fait d’établir un diagnostic rapide pour permettre une prise en charge chirurgicale précoce qui conditionne le pronostic fonctionnel et vital du patient.
Définition
Il faut distinguer, d’une part, les dermohypodermites bactériennes non nécrosantes (DHB) assimilées à l’érysipèle et, d’autre part, les formes nécrosantes de dermohypodermites bactériennes : les dermohypodermites bactériennes nécrosantes (DHBN) et les fasciites nécrosante (FN)(1). La DHBN est définie comme une infection bactérienne nécrotique du derme et de l’hypoderme sans atteinte de l’aponévrose superficielle alors que la FN atteint également l’aponévrose superficielle (figure 1)(1).
Figure 1. Classification anatomopathologique des dermohypodermites bactériennes nécrosantes.
Épidémiologie et facteurs de risque
L’incidence annuelle des DHBN-FN est faible, est imée à 0,04/1 000 personnes par an d’après une étude réalisée aux États-Unis sur une période de 5 ans(2).
L’origine est, le plus souvent, une effraction du revêtement cutané ou muqueux (60 à 80 % des patients) qui peut être évidente ou méconnue du patient. Il peut s’agir d’un traumatisme cutané ouvert ou fermé. Ainsi, plusieurs études ont démontré qu’un traumatisme fermé précédait souvent les DHBN-FN streptococciques(3) (responsable d’une surexpression de la vimentine, récepteur du streptocoque A ß-hémolytique). Les facteurs de risque associés à la survenue des DHBN-FN publiés sont l’âge supérieur à 60 ans, le sexe masculin et la présence de comorbidités non spécifiques (immunosuppression, diabète, artériopathie oblitérante des membres inférieurs, HTA, insuffisance rénale, respiratoire ou hépatique)(4).
Microbiologie
La nature des microorganismes responsables dépend de la localisation et de la porte d’entrée incriminée. Elle est à la base de la classification microbiologique des dermohypodermites bactériennes nécrosantes :
– type I (polymicrobiennes, 70- 80 % des cas) ;
– type II (monomicrobiennes impliquant Streptococcus pyogenes ou Staphylococcus aureus, 20-30 % des cas) ;
– types III (bactéries d’origine hydrique, essentiellement en Asie) et IV (fungiques, essentiellement en cas de traumatisme ou d’immunodépression).
Diagnostic
Des formes variées ont été décrites en fonction de la topographie, la documentation bactériologique, le terrain et le mode d’installation (aiguë, subaiguë), mais la démarche diagnostique initiale est commune et a pour but de poser une indication chirurgicale en urgence.
Le diagnostic clinique repose sur l’association d’une symptomatologie localisée avec des symptômes généraux. Les signes locaux évocateurs de DHBN-FN sont : un placard érythémateux à bords irréguliers, une douleur intense disproportionnée par rapport aux signes locaux, un oedème induré diffus mal limité dépassant les contours de l’érythème, un érythème rouge sombre avec des zones de purpura, un aspect livédoïde, une hypoesthésie superficielle et des lésions de nécrose profonde comme des tâches cyaniques mal limitées en carte de géographie(5).
Les signes de gravité, souvent plus tardifs, sont des lésions nécrotiques escarotiques, des bulles hémorragiques étendues et une crépitation à la palpation(5). Des signes de sepsis sévère comme une hypotension, une polypnée, une oligoanurie, une confusion qui attestent d’une défaillance viscérale peuvent alors s’y associer et constituent des signes de gravité.
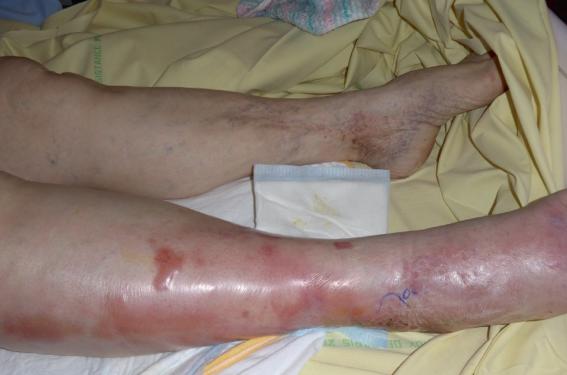
La problématique du clinicien repose sur le fait qu’il est parfois difficile au stade précoce de reconnaître une DHBN-FN du fait de l’absence de signes spécifiques(6,7) (figure 2). Les formes aiguës cataclysmiques avec d’emblée des signes de sepsis et des signes locaux de gravité sont de diagnostic facile mais ne représentent qu’un tiers des patients ; les formes dont les signes cliniques sont frustres, de diagnostic plus difficile, surviennent souvent chez le sujet âgé et diabétique(8). Ces formes subaiguës sont atypiques avec des signes généraux discrets ou absents et des signes locaux au premier plan peu spécifiques « grosse jambe rouge aiguë fébrile » qui rendent la distinction entre une DHBN-FN et une dermohypodermite bactérienne non nécrosante difficile(8). L’imagerie par résonance magnétique, qui ne doit pas retarder la prise en charge chirurgicale, peut aider au diagnostic dans ces formes intermédiaires en montrant des hypersignaux des fascias superficiels et /ou profonds et/ou des muscles.
Figure 2. Forme clinique typique de DHBN-FN avec signes locaux de gravité.
Forme clinique fruste de DHBN-FN avec pauvreté des signes cliniques.
Figure 3. Fasciite nécrosante avec bulles, oedème et nécrose.
Figure 4. Forme typique de fasciite nécrosante.
Figure 5. Fasciite nécrosante bulleuse avec zone nécrotique limitée.
Figure 6. Fasciite nécrosante de la jambe après intervention.
Figure 7. Fasciite nécrosante plantaire.
A : avant intervention ; B : après intervention.
Traitement
Les DHBN-FN sont des urgences médico-chirurgicales qui mettent en jeu le pronostic vital. La précocité du diagnostic et de la prise en charge chirurgicale sont des facteurs pronostiques majeurs(4,9). La prise en charge initiale par une équipe spécialisée, multidisciplinaire, comporte 3 objectifs prioritaires :
• le traitement de l’état septique et la mise en condition du malade ;
• la prescription d’une antibiothérapie probabiliste ;
• un débridement chirurgical précoce des tissus infectés et nécrosés.
Une antibiothérapie parentérale à large spectre probabiliste doit donc être débutée au moment du diagnostic et avant tout geste chirurgical. Au sein de notre structure, un groupe de travail multidisciplinaire a proposé une stratégie d’antibiothérapie probabiliste selon le terrain du patient, le caractère communautaire ou nosocomial , et la localisation (tableau).
*Groupe de travail des DHBN-FN, hôpital Henri-Mondor, Créteil
L’antibiothérapie est à adapter secondairement en fonction de l’existence d’une antibiothérapie précédant le diagnostic, de l’état général du patient et du risque de sélection de germes multirésistants. Habituellement, la durée d’administration de l’antibiothérapie varie entre 10 et 14 jours après la dernière chirurgie de débridement.
L’exploration chirurgicale du site infecté permet de confirmer le diagnostic. L’atteinte spécifique des fascias est révélée par un changement de coloration et de texture avec un aspect grisâtre, terne et friable. D’autres signes d’atteinte nécrotique des tissus permettent de confirmer le diagnostic : l’absence de saignement musculaire ou dermique, la présence de veines thrombosées dans le derme ou l’hypoderme, un écoulement liquidien malodorant brunâtre type « eau de vaisselle » et un « finger test positif », défini par l’absence de résistance à la dissection digitale de tissus adhérents comme la graisse au fascia.
Le geste chirurgical consiste à exciser largement tous les tissus nécrotiques (peau, aponévrose superficielle, muscles).
En l’absence de récupération fonctionnelle prévisible et en cas d’atteinte sévère, l’amputation du membre est parfois nécessaire.
En cas de résection tissulaire initiale incomplète ou en l’absence de contrôle du sepsis, il est nécessaire de réaliser des explorations chirurgicales itératives dans les premières 24 h.
Ce « second regard » permet d’évaluer la dynamique de la progression de l’infection et de la nécrose tissulaire. Il n’est pas rare que plusieurs interventions de débridement soient nécessaires. Ainsi dans une série, 64 % des patients nécessitaient une reprise chirurgicale(10).
Morbi-mortalité
La morbi-mortalité associée est élevée. Ainsi, une revue de la littérature réalisée entre 1980 et 2008, incluant 67 études avec 3 302 patients, estime la mortalité moyenne hospitalière, à 23,5 % (IC95 % : 22,1-24,9)(6). De plus, le pronostic fonctionnel des membres est bien souvent engagé avec de larges délabrements chirurgicaux allant même dans certains cas jusqu’à l’amputation.
Conclusion
Les DHBN-FN sont des infections sévères rapidement progressives associées à une mortalité élevée. Leur prise en charge doit être multidisciplinaire et la plus précoce possible.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :