Allergologie
Publié le 09 jan 2017Lecture 9 min
Allergie à l’eau et au froid
N. RAISON-PEYRON, Hôpital Saint-Éloi, CHU de Montpellier
« Allergie à l’eau » ou « allergie au froid » sont des termes surtout employés par les patients souffrant d’urticaire aquagénique ou d’urticaire au froid. L’urticaire aquagénique et l’urticaire au froid font partie des urticaires chroniques inductibles qui peuvent être reproduites par un stimulus externe par opposition aux urticaires spontanées(1). L’urticaire au froid peut être dangereuse en raison du risque d’anaphylaxie sévère ou de la localisation oropharyngée de la réaction. Dans les urticaires physiques, les mécanismes et les signaux à l’origine de l’activation mastocytaire sont mal connus, d’où le terme impropre d’allergie utilisé parfois pour désigner ces pathologies. Les urticaires physiques représentent, toutes origines confondues, environ 10 % des urticaires chroniques.
Urticaire aquagénique
L’urticaire aquagénique est une forme rare d’urticaire physique (moins de 1% des cas) qui survient dans les 5 à 20 minutes qui suivent le contact avec l’eau quelle que soit sa température ; elle régresse en général en 30 à 60 minutes(2) (figure 1). Elle peut dépendre du degré de salinité de l’eau. Les facteurs déclenchants les plus fréquents sont le contact avec l’eau du robinet suivie de l’eau de mer, mais aussi l’eau de piscine, la pluie, et même parfois la sueur, les larmes et la salive. Il s’agit le plus souvent d’une éruption urticarienne faite de petites papules (1 à 2 mm de diamètre) folliculaires prurigineuses prédominant à la partie supérieure du tronc, au cou et aux membres supérieurs. Elle est parfois très localisée (par exemple au cou). Elle est plus fréquente chez la femme jeune et débute souvent à la puberté. Elle peut s’associer à d’autres types d’urticaire physique. Les manifestations systémiques à type de broncho spasme, céphalées sont rares. La plupart des cas sont sporadiques bien que des cas familiaux aient été rapportés.
Diagnostic
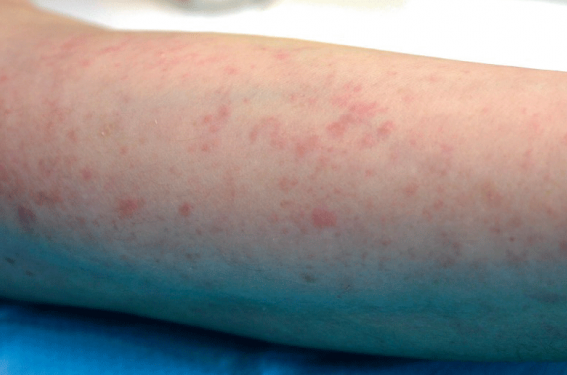
Il se fait à l’aide de compresses posées pendant 20 minutes sur l’avant-bras, imbibées d’eau douce ou avec une solution hypertonique de NaCl dont l’osmolarité est voisine de celle de la mer, à 37 °C. Si l’urticaire est localisée, les compresses doivent être appliquées sur les zones habituellement atteintes en prenant comme zone témoin l’avant-bras (figure 2).
Traitement
En première ligne, les anti-H1 de 2e génération sont recommandés, mais leur efficacité est inconstante. Les anticholinergiques peuvent aussi être utilisés, mais leur utilisation est limitée à cause de leurs effets secondaires. Les UV, en augmentant l’épaisseur de l’épiderme, agissent comme une protection vis-à-vis du contact avec l’eau. Des émollients hydrophobes peuvent aussi jouer le rôle de barrière.
Diagnostic différentiel
• Autres urticaires physiques : l’urticaire cholinergique et l’urticaire au froid. Pour éliminer ces diagnostics, le test à la compresse mouillée doit être positif et les autres tests (test au glaçon et test à l’effort) négatifs.
• Autres pathologies réactionnelles à l’eau non urticariennes
– Le prurit aquagénique : il survient dans les minutes qui suivent le contact avec l’eau mais sans modification cutanée. Il dure entre 10 min et 2 h. Il est le plus souvent idiopathique, mais parfois secondaire à une pathologie sous-jacente comme une polyglobulie de Vaquez, un syndrome myélodysplasique, une leucémie aiguë lymphoblastique ou à la prise de médicaments.
– L’aquadynie : c’est une douleur cutanée provoquée par le contact avec l’eau, parfois précédée d’un prurit aquagénique. La douleur dure entre 15 min et 1 h après le contact.
Urticaire à froid
L’urticaire au froid (UF) a été décrite pour la première fois par Bourdon en 1866. Il faut plutôt la considérer comme un syndrome, car elle regroupe un ensemble hétérogène de pathologies ayant pour point commun la survenue d’une urticaire au contact de l’atmosphère (vent, pluie, neige, air), d’objets ou de liquides froids (bain ou ingestion).
Épidémiologie
L’UF représente entre 3 et 5 % des urticaires physiques, c’est la 2e catégorie d’urticaire physique après le dermographisme. Elle survient plus fréquemment chez l’adulte jeune avec une moyenne d’âge de 18 ans et une légère prédominance féminine sur une série de 220 patients(2) (figure 3). Les enfants peuvent aussi être atteints avec une moyenne d’âge de 7 ans(3).
Classification des UF
La classification communément admise repose tout d’abord sur le caractère acquis ou familial de l’UF, mais également sur le résultat du test au glaçon, soit positif soit négatif ou atypique (tableau 1). Parmi les UF acquises, l’UF primitive (dite idiopathique) est de loin la plus fréquente (plus de 90 % des cas)(3). Les UF acquises secondaires peuvent être dues à des cryopathies qu’il faut rechercher en cas de signes d’accompagnement de l’UF tels un livedo, un syndrome de Raynaud, un purpura, etc.(5). Il peut s’agir de cryopathies primitives ou secondaires (lymphome, leucémie aiguë lymphoblastique, myélome, vasculite leuco-cytoclasique, infections virales, pneumopathie à Mycoplasma pneumoniae, maladies auto-immunes…). Elles peuvent être aussi associées à des maladies infectieuses, sans cryopathie associée, la plus fréquente étant l’infection à EBV avec des cas pédiatriques rapportés(6), mais aussi bactériennes, parasitaires, ou à des déficits en C2 et C4. Elles peuvent survenir dans les suites de piqûres d’insectes ou de méduses, après prise de médicaments.
Cas particuliers des UF familiales
• Le syndrome auto-inflammatoire familial au froid Le syndrome auto-inflammatoire familial au froid (FCAS pour Familial Cold Autoinflammatory Syndrome) fait partie des syndromes périodiques associés aux cryopyrines (CAPS pour Cryopyrin Associated Periodic Syndromes) qui ne font plus partie des sous-types d’urticaire chronique dans la classification récente de 2013, car les mécanismes physiopathologiques sont totalement différents(1). Ce syndrome de transmission autosomique dominante, dont la mutation du gène a été découverte en 2001, appartient au groupe des CAPS, dont font également partie le CINCA (syndrome chronique infantile neurologique cutané et articulaire) appelé aussi NOMID (Neonatal Onset Multisystem Inflammatory Disease) et le syndrome de Muckle-Wells. Le FCAS correspondrait à la forme la moins sévère des CAPS. Le gène muté est le gène NLRP3 sur le chromosome 1 qui code pour une protéine de l’inflammation : la cryopyrine, un composant clé d’un complexe intracellulaire, l’inflammasome NRLP3 qui régule l’activation de l’IL-1, jouant ainsi un rôle crucial dans le contrôle de l’immunité innée. On connaît aujourd’hui plus de quarante mutations de ce gène(8). Le début est précoce, souvent dans les 6 premiers mois de vie, et les manifestations persistent toute la vie. Il existe souvent une histoire familiale. Les épisodes durent en moyenne 12 à 24 h. Cliniquement, ce sont des lésions moins papuleuses que celles observées dans l’urticaire chronique, souvent fixes et symétriques, épargnant fréquemment le visage et se développant 2 à 3 h après une exposition généralisée au froid.
Les angiœdèmes sont rares. Le prurit est absent, parfois remplacé par des douleurs ou une sensation de brûlure. S’y associent une fièvre récurrente inexpliquée, des arthralgies, des céphalées, des nausées, une conjonctivite(9). Les complications à type d’amylose sont rares (2 à 4 % des cas). Sur le plan biologique, il existe un syndrome inflammatoire lors des poussées. Sur le plan histologique, il n’y pas d’œdème dermique, on peut observer un infiltrat dermique périvasculaire et interstitiel neutrophilique, mais parfois un infiltrat polymorphe périvasculaire peu spécifique. UF familiale atypique C’est une entité de description très récente de transmission autosomique dominante(10). Il n’y a pas encore de mutation identifiée. L’urticaire ne s’accompagne pas d’autres symptômes et persiste toute la vie. Des formes localisées sont rapportées.
Diagnostic positif des UF
• Test au glaçon : c’est le test de provocation de référence. Il permet d’identifier l’immense majorité des UF. Le glaçon est mis dans un sac plastique et appliqué sur la peau, en général de l’avant-bras, pendant 5 minutes. On observe ce qui se passe au réchauffement à température ambiante (dans les 10 minutes après avoir enlevé le glaçon, jusqu’à 48 h en cas de réaction retardée). Il ne faut pas réaliser le test au glaçon sur une zone de peau affectée par l’urticaire dans les 24 h qui ont précédé, en raison d’une période réfractaire de l’UF (figure 4). Un résultat négatif se traduit par l’absence d’urticaire une fois le glaçon enlevé.
Les tests de provocation au froid peuvent être aussi réalisés avec un appareil de type Temptest dont la sonde, véritable glaçon électronique, permet d’appliquer une température déterminée pendant 5 minutes afin d’identifier le seuil de déclenchement de l’urticaire.
• Le test d’immersion de l’avant-bras dans l’eau froide (5-10 °C pendant 10 à 15 min), à réaliser en cas de test au glaçon négatif, est à éviter si le patient a fait des réactions sévères.
• Le test d’exposition systémique au froid (chambre froide à 4 °C pendant 10 à 20 min) permet d’identifier les UF systémiques et qui ont donc un test au glaçon négatif.
Bilan biologique
Dans les dernières recommandations internationales, il est préconisé de faire une NFS, une VS (ou un dosage de CRP) et une recherche de cryoprotéines(1).
Physiopathologie
Après exposition au froid, les mastocytes activés (par des mécanismes et des signaux d’activation encore inconnus à ce jour) relarguent de l’histamine mais aussi d’autres médiateurs proinflammatoires tels le TNF-α, la prostaglandine PGD2, le facteur activateur des plaquettes (PAF)(11). Dans les cas avec cryoglobulinémie, l’activation du complément entraînerait une augmentation de la sécrétion d’histamine via les anaphylotoxines.
Pronostic
La durée moyenne d’évolution de l’UF varie entre 4,8 et 7,9 années(11). Elle peut altérer de manière importante la qualité de vie des patients. Parmi les urticaires physiques, c’est potentiellement la plus dangereuse car il existe des risques d’angiœdème en cas d’ingestion d’aliments froids et de choc anaphylactique en cas d’exposition systémique au froid (par exemple lors de bains). Wanderer et coll. ont proposé une classification en fonction de la sévérité(11) (tableau 2).
Le pourcentage de patients qui auraient eu au moins une fois une manifestation systémique varie entre 35 et 72%(3,5). Un épisode d’angiœdème pharyngé après ingestion d’une boisson ou d’un aliment froid serait un marqueur pronostique de sévérité. Il existerait une corrélation positive entre un début précoce et la sévérité de l’UF avec présence de signes systémiques. Le temps d’exposition au froid nécessaire pour induire une positivité du test au glaçon aurait une valeur pronostique. Plus il est court (< 3 min), plus le risque de manifestations sévères est élevé(12).
Prise en charge et traitement
L’éviction des facteurs déclenchants est bien sûr recommandée dans la mesure du possible(1). Les activités aquatiques doivent être interdites chez les patients qui ont présenté des réactions systémiques sévères (malaise, hypotension) et/ou un angiœdème oropharyngé.
Pour les autres, des conseils de prudence sont donnés, la prise d’anti-H1 ne dispensant pas de ces mesures (entrer progressivement dans l’eau, ne pas aller nager seul loin du bord, etc.). La connaissance de la température et/ou du temps nécessaire pour déclencher les symptômes peut aider les patients dans leur vie quotidienne. Les anti-H1 de 2e génération sont recommandés en première intention(1). Ils peuvent être pris à la demande si l’urticaire est peu sévère, mais le plus souvent un traitement au long cours est nécessaire. Des fortes doses (jusqu’à 4 fois la dose) sont parfois nécessaires pour contrôler l’UF avec peu d’effets secondaires(13,14). En cas d’échec des anti-H1 à fortes doses, on peut y associer un anti-H2 ou un antileucotriène(15). D’autres traitements peuvent être efficaces en cas d’échec des traitements précédents : ciclosporine(16) et surtout omalizumab(17,18). Son efficacité a été rapportée dans des cas cliniques ou des petites séries avec des protocoles variés. L’omalizumab est un anticorps monoclonal humanisé anti-IgE. Il agit en se liant à la chaîne lourde des IgE libres, empêchant ainsi leur interaction avec le récepteur de haute affinité FC-RI sur les mastocytes. Par un mécanisme de rétrocontrôle, il entraîne ainsi une baisse de l’expression de ces récepteurs et du relargage des médiateurs proinflammatoires.
Son action est rapide, mais des rechutes sont souvent observées dans les semaines qui suivent l’arrêt. Il vient d’obtenir une AMM européenne pour les urticaires chroniques spontanées qui répondent insuffisamment aux anti-H1, à la posologie de 300 mg/mois en injection sous-cutanée, à partir de 12 ans. Par analogie avec les syndromes auto-inflammatoires au froid, les antagonistes du récepteur de l’IL-1 ont été parfois essayés avec succès(19). Il a été aussi montré que l’induction de tolérance au froid par des douches ou des bains froids pouvait donner de bons résultats, mais un traitement d’entretien quotidien est nécessaire pour maintenir la tolérance(20). Il ne faut pas oublier le traitement d’urgence pour les patients à risque de manifestations anaphylactiques ou d’angiœdème oropharyngé, des décès ayant déjà été rapportés(21,22). Une trousse d’urgence avec un stylo auto-injecteur d’adrénaline est indispensable en plus des antiH1 et des corticoïdes. Dans les syndromes auto-inflammatoires au froid, les antagonistes de l’IL-1 ou de son récepteur sont le traitement de première intention(23).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :





