Publié le 31 aoû 2015Lecture 8 min
Pilules contraceptives et lupus érythémateux systémique
L. BARTHOD, CHRU Jean-Minjoz, Besançon
D’une façon générale, les femmes en âge de procréer semblent être plus prédisposées au développement de maladies auto-immunes comparativement aux hommes (9 femmes vs 1 homme(1)). Ceci s’expliquant d’abord par des prédispositions génétiques, mais aussi par le rôle des hormones, avec une augmentation de l’incidence après la puberté et une exacerbation des symptômes lors de grossesse(2).
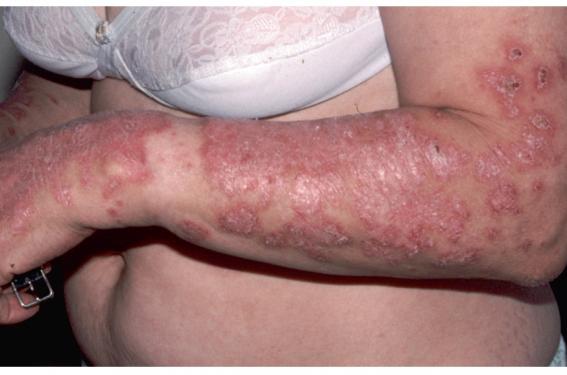
Effets des estrogènes Des observations cliniques montreraient que les estrogènes seraient impliqués dans le développement de ces maladies : en effet, l’ovariectomisation chez des souris préviendrait l’auto-immunité spontanée, dont le lupus érythémateux disséminé (LED) (figure 1), et l’administration d’estrogènes favoriserait le développement de la maladie(3). Les estrogènes sont donc doués de propriétés immunomodulatrices à plusieurs niveaux(4) (figure 2). Figure 1. Lupus. Figure 2. Effets des estrogènes sur les cellules de l’immunité. D’après Les Fondements de l’immunologie de P.J. Delves, D.R. Burton, S.J. Martin, I.M. Roitt, p. 225. Activation de la réponse humorale, avec notamment, une augmentation de la production d’immunoglobulines (Ig) et une augmentation du titre sérique en auto-anticorps (élévation de la production d’Ig anti-ADN in vivo chez des souris ovariectomisées de type NZB/NZW F1). Les estrogènes augmenteraient la production en auto-anticorps en permettant aux clones de LB auto-réactifs à haute affinité d’échapper aux mécanismes de tolérance. Les lymphocytes Th1 sécrètent des cytokines promouvant la réponse immune médiée par les LT ; il s’agit de l’interleukine 2 (IL-2), de l’IFNγ et du TNF. Les lymphocytes Th2, quant à eux, sécrètent des cytokines anti-inflammatoires qui stimulent la production d’anticorps : IL-4, IL-5, IL-6, IL-10, TGFβ. Il a été constaté que des taux élevés d’estrogènes stimulent la réponse Th2 à l’origine d’un antagonisme de la réponse Th1(2). Les estrogènes agissent aussi par interactions avec d’autres hormones immunorégulatrices : androgènes, prolactine et GnRH(4). – L’estradiol augmente la production de certaines hormones dont la prolactine. – Il peut réguler la réactivité des cellules via la GnRH. Les LT expriment des récepteurs à la GnRH, expliquant pourquoi certains effets des estrogènes peuvent être modulés par la GnrH. – Les hormones peuvent agir ensemble par une voie de signalisation commune. – Plusieurs hormones peuvent agir sur la même cible comme par exemple l’estradiol et la prolactine qui jouent un rôle dans la rupture de la tolérance B. Chez les patientes avec un lupus érythémateux systémique (LES), le métabolisme des estrogènes est différent avec une production favorisée d’estriol et de 16-hydroxyestrone(5). Ces métabolites ont la capacité de stimuler l’inflammation. Quelle contraception pour ces patientes ? La contraception hormonale comprend : la contraception orale (association d’éthinylestradiol à différentes concentrations et d’un progestatif) et les pilules uniquement progestatives (norgestrel ou noréthindrone). Ces dernières sont moins bien tolérées en raison de saignements vaginaux irréguliers. Bénéfices de la contraception Le maintien d’une contraception hormonale chez les femmes avec LES présente de nombreux avantages : en premier lieu, le besoin, chez ses femmes, de planifier une grossesse. En effet, le résultat sera meilleur si la grossesse se déroule durant une phase de rémission ou de stabilité de la maladie. D’autre part, la prise en charge du LES fait parfois appel à des traitements contre-indiqués en cas de grossesse (méthotrexate et cyclophosphamide notamment), d’où l’intérêt de maintenir une contraception efficace. D’autre part, un traitement prolongé par corticoïdes chez les patients lupiques peut entraîner des dommages musculo-squelettiques (ostéoporose notamment). La contraception orale à base d’estrogènes et de progestérone peut prévenir ces effets. Néanmoins, son utilisation à titre préventif n’est pas recommandée, mais peut être justifiée chez certains patients. Plusieurs études cliniques ont prouvé que l’utilisation d’une contraception hormonale chez ces patientes, avec une maladie stable, n’a pas augmenté le risque de poussées. Les risques associés à la contraception L’une des complications majeures du LES est le risque de thromboembolie(4), par la présence anticorps anticardiolipine et d’un anticoagulant circulant de type lupique. On admet que la contraception orale augmente ce risque de la même façon chez les femmes avec LES que les femmes saines. Le risque est plus élevé durant la première année d’utilisation de contraceptif à base d’estrogènes et de progestérone. Toutefois, il est admis qu’un résultat positif aux autoanticorps anticardiolipine et/ou aux anticoagulants lupiques constitue un état thrombophilique acquis et que l’utilisation d’une contraception orale chez ces patientes peut conduire à une thrombose. Synthèse Une étude de 2009 rapporte les résultats de la littérature sur les méthodes contraceptives chez les femmes avec un lupus érythémateux systémique. La conclusion retenue de leurs recherches bibliographiques est que la majorité des femmes avec LES peuvent, malgré tout, prétendre à une contraception hormonale. La balance bénéfices/risques de la contraception est favorable, compte tenu du risque d’une grossesse non désirée chez ces femmes (cf. supra). Néanmoins, cela ne s’applique pas aux femmes possédant des anticorps antiphospholipides en raison du risque élevé de thromboses(6). Pilule et développement de LES Une autre étude de cohorte britannique a évalué l’incidence du développement de LES en association avec l’utilisation de pilules contraceptives combinées. Au total, 786 femmes ont été diagnostiquées pour un LES dans la cohorte, et le groupe contrôle comprenait 7 817 femmes(1). Le risque relatif de l’incidence de LES augmente avec la prise de la contraception (usage actuel). Il est d’autant plus élevé que la contraception a débuté récemment (début 3 mois avant le début de l’étude = « Short-term ») vs une utilisation plus ancienne (début plus de 3 mois avant le début de l’étude = « Long-term »). En revanche, lorsqu’il s’agit d’une utilisation antérieure, le risque relatif diminue et se trouve proche de la valeur du RR de référence (aucune utilisation). D’autre part, les contraceptifs combinés, c’est-à-dire à base d’estrogènes et d’hormones progestatives, sont classés en plusieurs générations selon leur contenu : Les pilules de 1re et 2e générations : éthinylestradiol combiné avec les progestatifs noréthistérone, lévonorgestrel et norgestrel. Les pilules de 3e génération : éthinylestradiol associé soit au gestodène, soit au désogestrel ou encore au norgestimate. On constate alors que les pilules de 1re ou de 2e génération sont associées à une augmentation du taux de LES (RR = 1,65 ; IC95% : 1,20-2,26), mais ce n’est pas le cas des pilules de 3e génération (RR = 1,12 ; IC95% : 0,57-2,19). De plus, l’augmentation du risque relatif de l’incidence de LES semble être corrélé à une dose élevée d’éthinylestradiol. En effet, pour une faible dose (< 30 µg), le RR est de 1,42 vs 2,92, soit presque le double pour une dose de 50 µg. Traitement hormonal substitutif Concernant le traitement hormonal substitutif des femmes (THS) en postménopause proposé dans le but de réduire la survenue de maladie cardiovasculaire, il serait à l’origine d’une augmentation de l’incidence de LES par rapport aux femmes sans THS(4). Une étude prospective randomisée a inclus 351 femmes en post ménopause avec un LES stable ou inactif. Ces femmes ont reçu soit un traitement hormonal substitutif (0,625 mg d’estrogènes conjugués tous les jours, et 5 mg de médroxyprogestérone 12 jours par mois), soit un traitement par placebo et ont été suivies pendant un an. La différence du taux de poussées sévères chez les patientes sous THS vs celles sous placebo n’était pas significative (p = 0,23). Les poussées légères à modérées étaient significativement plus élevées chez les patientes sous THS : le taux de poussées sur 12 mois était de 1,14 pour le THS et de 0,86 pour le placebo (RR = 1,34 ; p = 0,01). On note donc une élévation des poussées sévères à modérées sous THS comparativement aux femmes sans traitement. On recommande donc l’utilisation avec prudence de ces thérapies chez les patientes avec LES. D’autant plus qu’il existe des traitements non hormonaux des bouffées de chaleur : antidépresseurs (IRSS), gabapentine, progestérone seule, qui peuvent constituer une alternative. Conclusion En conclusion de cette étude, il a été retenu que l’utilisation de pilules contraceptives combinées est significativement associée à une augmentation de l’incidence de LES. Mais le risque semble limité aux trois premiers mois d’utilisation de cette contraception avec des pilules de première et de deuxième générations contenant des doses plus élevées d’éthinylestradiol. Les recommandations préconisées dans une étude de 2010(7) sont résumées dans l’encadré.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :