Publié le 17 nov 2020Lecture 5 min
Deux acrosyndromes vasculaires : acrocyanose et phénomène de Raynaud
A. MORAND, Paris
Le premier est permanent, le second paroxystique, survenant après une exposition au froid. Le diagnostic de ces deux acrosyndromes est clinique. Il importe de distinguer la maladie de Raynaud des phénomènes de Raynaud secondaires.
Au sein des maladies des extrémités d’origine vasculaire, l’acrocyanose définit une hypersensibilité au froid permanente. La cyanose des extrémités est bilatérale et survient dans 90 % des cas chez une femme jeune et mince, ou dans un contexte de perte de poids. L’examen retrouve une froideur des mains, mais aussi des orteils et du nez, de coloration bleu ou rouge, avec éventuellement des oedèmes. Un livedo réticulé banal peut être associé, tout comme des engelures et une hyperhydrose. La physiopathogénie est mal connue, mais il y a volontiers un contexte familial. Aucun bilan n’est nécessaire dans les formes typiques, à l’inverse des formes atypiques (forme tardive, paroxystique, unilatérale, troubles trophiques), qui doivent être distinguées d’un phénomène de Raynaud, d’une connectivite, d’un oedème bleu de Charcot ou d’une hypoxie liée par exemple à une insuffisance cardiaque. Le bilan, orienté selon la clinique, comprend une numération formule sanguine et plaquettes, la CRP et la VS, les cryoglobulines et la recherche d’un syndrome myéloprolifératif.
Lors d'une exposition au froid
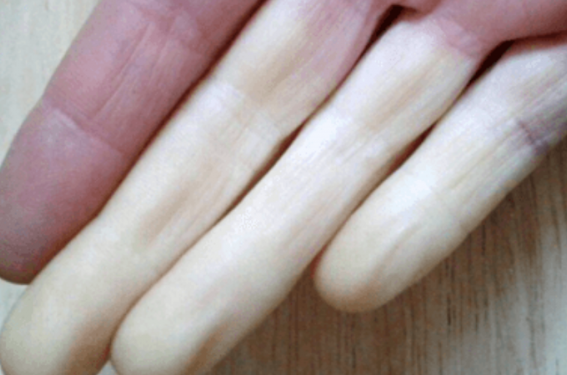
Le phénomène de Raynaud (PR), qui survient lors d’une exposition au froid, évolue classiquement (30 à 60 % des cas) en 3 phases. La phase syncopale, avec ischémie paroxystique des extrémités, transitoire, et blanchiment. L’ischémie est le plus souvent bilatérale, symétrique, et touche les doigts, les orteils, le nez, les oreilles, la langue et les seins. Ses limites sont nettes, circonférentielles et la durée variable. Puis la phase de désaturation, avec des extrémités blanches et une dysesthésie, suivie d’une vasodilatation lors de la reperfusion, qui s’accompagne de douleurs.
Un interrogatoire minutieux
Ce syndrome est de diagnostic clinique, qui se fonde sur un interrogatoire précis, selon une approche bien spécifiée dans le consensus international de 2014(1). La phase asphyxique paroxystique (sensation de doigt mort ou blanc survenant au froid) est la plus fiable et peut être si besoin documentée par des photographies. Mais certains PR atypiques peuvent se manifester uniquement par une phase cyanique. Le test de provocation dans l’eau glacée est inutile.
On distingue les formes primaires — la maladie de Raynaud — où le vasospasme survient sur des vaisseaux indemnes d’anomalie en dehors des crises, et les PR secondaires où le vasospasme est associé à des anomalies permanentes et structurales des vaisseaux. Les PR primaires débutent entre 15 et 30 ans, les attaques sont symétriques, il n’y a pas de troubles trophiques, les anticorps antinucléaires sont négatifs. Dans les PR secondaires, de début plus tardif après 40 ans, l’atteinte est asymétrique (l’unilatéralité signe une forme secondaire), avec troubles trophiques, abolition d’un pouls, la manoeuvre d’Allen et les auto-anticorps antinucléaires sont positifs.
Ischémie et nécrose sont des urgences
Les PR avec ischémie digitale et/ou nécrose constituent une urgence diagnostique et thérapeutique. Elles surviennent dans un contexte de PR atypique ou d’aggravation d’une ischémie digitale vers la nécrose, avec douleur, cyanose ou pâleur, hémorragies en flammèche sousunguéales. L’atteinte est unilatérale ou asymétrique, la manoeuvre d’Allen est pathologique. Les étiologies sont variées : artériopathies (40 %), sclérodermies systémiques, vascularites, néoplasies (15 %), causes emboliques, hyperviscosité (10 %).
Un bilan minimal
Le consensus d’experts de la Société française de médecine vasculaire (SFMV), qui date de 2013, a précisé le bilan minimal face à un phénomène de Raynaud(2). Si au terme de l’interrogatoire et de l’examen clinique minutieux le PR semble primitif, une capillaroscopie et la recherche de facteurs antinucléaires sont réalisées. En cas de négativité, aucun suivi n’est recommandé. Face à un PR suspect, ces examens sont en revanche à renouveler tous les ans, voire plus tôt ou en cas d’aggravation. Enfin, dans les PR secondaires, le bilan dépend du caractère unilatéral ou bilatéral de l’atteinte.
Éducation et traitement
Le traitement des PR se fonde en première intention sur l’éducation, qui permet de diminuer l’anxiété, avec l’éviction du froid, notamment en se couvrant la tête, l’arrêt du tabagisme, des estrogènes, de la caféine, éventuellement des bêtabloquants cardiosélectifs. Un traitement étiologique est instauré le cas échéant.
Il n’y a pas d’indication aux anticoagulants ou aux antiagrégants plaquettaires. Plusieurs traitements médicamenteux ont une autorisation de mise sur le marché, à type de vasodilatateurs (nifédipine, prostaglandines, bosentan en cas d’ulcères digitaux liés à une sclérodemie systémique) ou autres (moxisylyte, prazosine).
En cas d’ischémie digitale, l’iloprost par voie intra-veineuse a fait la preuve de son efficacité dans les PR secondaires à une sclérodermie systémique. Il permet de réduire de la sévérité et la fréquence des attaques et de prévenir et accélérer la guérison des ulcères digitaux. Le bosentan est efficace pour prévenir les récidives d’ulcères digitaux ; les inhibiteurs du PDE5 ont aussi montré leur capacité à améliorer les PR et des ulcères dans des essais de courte durée, tout comme la toxine botulique.
Dermoscopie péri-unguéale et capillaroscopie
La capillaroscopie est un examen simple, non invasif et peu coûteux qui, dans le PR primaire, est normale ou met en évidence des anomalies non spécifiques, mais jamais de mégacapillaires ni de plages avasculaires. L’une de ses limites tient à sa disponibilité, ce qui a conduit à évaluer les corrélations entre les paramètres de la dermoscopie péri-unguéale, examen beaucoup plus accessible aux derma tologues, et ceux de la capillaroscopie dans une étude pros pective monocentrique réalisée à l’hôpital Tenon sur 55 patients. En utilisant 4 critères (densité capillaire, mégacapillaires, plages avasculaires et hémorragies), ce travail a montré qu’un examen dermoscopique normal prédit une capillaroscopie normale dans 100 % des cas. Une étude multicentrique est en cours, et si ces résultats étaient confirmés, seuls les patients ayant des anomalies à la dermoscopie pourraient être adressés pour une capillaroscopie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :